肺がん
がん研有明病院の肺癌診療の特徴
がん研有明病院の肺癌診療の特徴
迅速かつ正確な検査に基づいて、診断、治療の専門家によるカンファレンスでの検討(検討会名:呼吸器キャンサーボード)を踏まえ、常に適切かつ安全な治療を提供するよう努めています。
1.迅速性
初診から治療開始まで3-4週間以内を目標に、確定診断および病気の進行度などの検査を行い、患者さんに適切な治療法を提案できるように心がけています。
2. 技術と知識を生かした診断
肺癌は発生部位や組織型、病気の進行度によって治療方針が異なります。CT 、内視鏡(気管支鏡)検査、CTガイド下経皮的針生検、MRI、シンチグラム、PET-CTなどの新しい技術と知識を生かして、適切な診断を心がけています。また、がんの診断で重要な、病理部門、細胞診断部門は特に充実しており、臨床科医師とのタイアップを密にして、診断の正確性を向上する体制を整えています。特に気管支鏡検査では、肺癌の原発巣の診断だけでなく、肺癌の転移が疑われるリンパ節の診断も積極的に行っています。先端に超音波がついている気管支ファイバーでは、腫大したリンパ節を描出することが可能となり、当院では、手術適応にかかわる部位のリンパ節を穿刺して、肺癌の転移の有無を調べています。画像診断と病理診断を併せることで、確実なリンパ節転移診断が可能となり、適正な治療方針を決定しています。
3. 総合診断
担当医師のみでなく、診断、治療に関わる内科、外科、放射線科医師で呼吸器キャンサーボードにて検討した上で、患者さんの病状を総合的に診断し、治療法を提案しています。担当医師個人の独断による偏った医療にならない体制を整えています。
4. 十分な説明
 治療方針に関しては、病名、病状、現在の最新の治療、治療の効果やリスクなどを、十分な時間をかけてご説明し、ご本人はもちろん、御家族の方にも十分納得を頂いた上での治療を行います。患者さんご本人にもきちんと正確な病名や病状をお話しします。治療の良い面ばかりを強調する説明は行っておりません。非小細胞肺癌の治療には①手術療法、②放射線治療、③薬物療法があり、どの治療を行うかは、病期や全身の状態によって総合的に判断し決定されます。肺癌の手術を受けられる患者さんには、『肺がんの手術を受ける方へ』という小冊子をお渡ししています。薬物療法を受けられる患者さんには、「肺癌と診断された患者さんへ 進行・再発肺がんに対する薬物療法に関する説明文書」という説明書をお渡ししています。
治療方針に関しては、病名、病状、現在の最新の治療、治療の効果やリスクなどを、十分な時間をかけてご説明し、ご本人はもちろん、御家族の方にも十分納得を頂いた上での治療を行います。患者さんご本人にもきちんと正確な病名や病状をお話しします。治療の良い面ばかりを強調する説明は行っておりません。非小細胞肺癌の治療には①手術療法、②放射線治療、③薬物療法があり、どの治療を行うかは、病期や全身の状態によって総合的に判断し決定されます。肺癌の手術を受けられる患者さんには、『肺がんの手術を受ける方へ』という小冊子をお渡ししています。薬物療法を受けられる患者さんには、「肺癌と診断された患者さんへ 進行・再発肺がんに対する薬物療法に関する説明文書」という説明書をお渡ししています。
5. 様々な医療の提供
豊富な経験と、熟練した技術と知識の集約による医療の提供をしています
傷がほとんどない肺癌手術 完全鏡視下手術
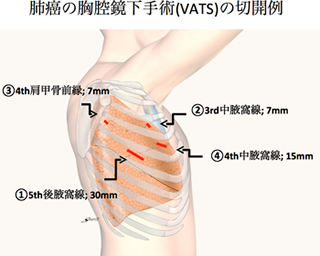
胸腔鏡手術では胸に数カ所の孔を開けて行いますが、肺癌手術の場合5cm-10cm程度の傷を必要とすることも多いのが現状です。当院では、比較的早期の肺癌に対して、適応を吟味して最大で3-4cm程度の傷(4カ所の孔の中で)での完全鏡視下手術も数多く手がけています(肺癌手術の約40%)。詳細は、後述の「胸腔鏡手術」の項目をご覧ください。
肺をなるべく残す手術(機能温存手術)
なるべく機能を温存するため、がんの治療に問題ない範囲で残せる部分は極力残すように心がけています。
今までの標準手術である肺葉切除のみならず、肺を残す区域切除や部分切除、あるいはリンパ節転移頻度やその手術成績から合理的なリンパ節の廓清も積極的に施行しています。
新しい薬物治療 研究と臨床の架け橋 治験や臨床試験参加など
適切な診断・治療にあたるとともに、同意のいただけた患者さんに関しては、新しい治療法、診断法などの治験や臨床研究も積極的に行っています。
6. 安全性
治療開始前に、予定治療の危険性に関する十分な検査を行い、安全性を最重点において治療を実施しています。治療方法ごとに経験豊富な専門医が十分な注意を払って治療します。外科療法に関しては、クリニカルパスという術後の管理方式を徹底させ、手術ならびに術後管理の安全性はきわめて高いものになっています。
化学療法に関しては、薬物療法に精通した呼吸器内科医が毎日病棟でグループ検討会を開いており、1日ごとに変化しうる薬物療法の患者さんの状態をグループ全体で把握する体制をとっています。
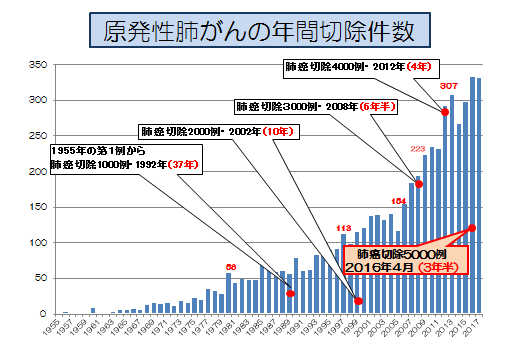
肺癌の治療成績(手術件数・生存率)
年間約750例の肺癌治療を行っています。そのうち手術施行例は約500例、化学療法施行例(放射線治療を含む)が約250例です。
肺癌の切除総数は5,000件をこえています。肺癌の発生した部位に応じた合理的なリンパ節廓清を施行し治癒率を下げずに安全性を図っています。2008年からは、主に早期の肺癌(概ねI期)を対象に胸腔鏡手術を導入し、また極めて早期の肺癌には肺葉切除でなく区域切除や部分切除(より小さい範囲での切除)も行っており、手術の低侵襲化に努めています。胸腔鏡手術は、肺癌手術の約80%(2017年)を占めています。肺門部発生肺癌に対しては、気管支形成術を行い肺機能温存につとめています。心、大血管、気管分岐部などに浸潤したⅢB期症例には、集学的治療として術前治療を含む拡大手術を考慮して実施しています。
肺癌の薬物療法
肺癌の薬物療法は近年大きく変化しており、大別すると、細胞障害性抗癌剤、免疫チェックポイント阻害剤、分子標的治療薬、血管新生阻害薬の4つに分けられ、これらをいかに適切に、長く、継続していくかが重要になります。薬物治療の対象の患者さんは主にⅢ期、Ⅳ期、手術後の再発を認めた方などとなります。がんの組織型によっては治療方針を決定するため遺伝子検査やPD-L1検査を行います。病期、がんのタイプ、全身状態などとそれらの検査結果を踏まえ治療内容を共に考えていきます。
1. 化学療法
肺癌における化学療法は、初回治療としては遺伝子変異がない場合は 免疫チェックポイント阻害剤 1剤か2剤と可能なら化学療法との併用を検討する、2次治療以降ではドセタキセル(ラムシルマブ併用することもある)、S-1など、主に単剤化学療法が多くなります。初めての薬剤を投与するときは短期入院で治療導入となりますが、いずれの薬物療法の場合も多くは外来で継続することになります。当院では、点滴で投与される薬剤の多くは、75床設置されている外来点滴治療室で行われます。化学療法開始前には、化学療法に対する忍容性をチェックするための全身評価と、薬剤の投与スケジュール、一般的な効果と有害事象について事前の説明を医師と薬剤師が行います。化学療法中は、吐き気や便秘・下痢などの消化器系の副作用や肝障害、腎障害などにも注意が必要です。発熱性好中球減少や、骨髄抑制期間中の感染症、薬剤性肺障害などは、命にかかわることもあるため特に注意が必要です。検査を定期的に施行することと、自覚症状が出現時した際には速やかに病院へ連絡していただくことで、安全に治療を継続できるようにしています。
2. 免疫チェックポイント阻害剤
2015年12月に免疫チェックポイント阻害剤は、非小細胞肺癌の薬物療法に臨床導入されました。2018年からは、初回治療において化学療法に上乗せして用いられるようにもなっています。また2021年時点では、抗PD-1抗体、抗PD-L1抗体、抗CTLA-4抗体など複数の免疫チェックポイント阻害薬が臨床で使えるようになっています。この薬剤の特徴は、長期間奏効する例があり、年単位で効果が持続することも稀ではありません。一方、有害事象はこれまでの薬剤とは大きく異なり、いつ、どこに、どのようにでるかを予測することが困難なため、副作用対策は重要で、患者さんご自身でのセルフチェックも重要になります。また、治療終了後でもその免疫療法の影響が長期間にわたり残存することがあり、その後の治療にも影響を及ぼすことがあり、特に薬剤性肺炎や重篤な皮疹や肝障害などには注意が必要です。
3. 分子標的治療薬
EGFR,ALK,ROS1,BRAF,MET,NTRK,KRASなどのドライバー遺伝子変異や融合遺伝子を有する肺癌においては、その阻害剤である分子標的薬がKey drugであり、それらは経口薬(内服薬)です。治療効果が得られ、副作用が許容される間は、内服を継続します。分子標的治療薬に比較的多くみられる副作用には、皮疹、下痢、肝機能障害、薬剤性肺障害などがあり、特に皮疹は頻度が高いため、症状が出現する前から保湿剤の外用を行い、対策を開始します。分子標的薬治療中に最も注意すべき点は、薬剤性肺障害です。頻度は5%程度でありますが、死亡例もみられており、発熱、乾性咳嗽、呼吸困難などの症状出現時にはすぐに外来に連絡してください。薬剤性肺障害と診断された場合には、分子標的治療薬を直ちに中止し、ステロイドなどの治療を開始します。
4. 血管新生阻害薬
がんが成長するためには血液の供給が必要で血管新生(新しい血管を形成すること)はがんの増殖において重要な役割を果たします。血管新生を促進する化学シグナルを出しがんは血液の供給を行います。血管新生阻害薬はこの血管新生を妨げる薬です。単剤の効果はやや乏しいですが、他の薬物療法と組み合わせることによって効果を発揮し、現在では抗VEGF抗体を非小細胞肺癌に対して使用します。副作用として出血、高血圧、動脈血栓(脳梗塞や心筋梗塞など)、蛋白尿などがあります。
肺癌についての知識
肺癌とは
呼吸をする時、空気は鼻や口から体内に入り、さらに喉から気管を通り、次いで気管支に入ります。
気管支は主気管支、葉気管支、区域気管支と順次20回ほど分岐して肺胞に至ります。肺胞で酸素を身体に取り入れ、炭酸ガスを排出します。この気管支から肺胞に至る部分を肺と呼び、ここに発生するがんのすべてを肺癌と呼びます。
肺癌の原因
肺癌の原因として、現在のところはっきりしているのは喫煙です。
特に小細胞癌、扁平上皮癌は喫煙との因果関係が深く、タバコを吸わない人はほとんどかからないがんです。タバコを多く吸う人ほど肺癌にかかりやすく、一般に重喫煙者(1日の本数×喫煙年数=喫煙指数が600以上の人)は肺癌の高危険群です。喫煙者の肺癌死亡の危険度は非喫煙者の4~5倍と言われていますし、喫煙量が1日20本以上と多いと10倍以上、喫煙開始年齢が早いとさらに増加することが明らかになっています。
これ以外に、食事の欧米化、大気汚染なども原因と言われていますが、疫学的にはっきりした証明はないのが実情です。特殊な肺癌として、アスベストやクロムの曝露による肺癌がありますが、それは特殊な職業に携わった人の罹る肺癌であり、普通の日常生活を送っている人ならあまり心配する必要はありません。
肺癌の統計
肺癌は近年急速に増加
がんによる死亡数では、肺癌は、日本人では長年1位であった胃癌を1998年に追い抜いて、がん死亡の1位になってしまいました。
2019年には、肺癌の年間死亡者数は、75,394人で、今後当分の間、肺癌はがん死亡の1位を占め、しかも増加してゆくことは確実と考えられています。
肺癌の特徴
がんの特徴は周囲の臓器に浸潤(がん細胞が正常組織にしみこんでがん組織に置き換えてゆくこと)してゆくことと、転移(元のがんから離れたところにがん細胞が飛び火して増殖すること)をすることです。
このようながんの中でも肺がんの特色は、いろいろな臓器に遠隔転移(がん細胞が血液に入って流れて行き、離れた臓器に転移をつくること)をおこしやすいことです。肺がんが遠隔転移をおこしやすい臓器としては肺、脳、骨、肝臓、副腎などが代表的です。
肺癌の分類
肺癌は、小細胞癌と非小細胞癌(腺癌、扁平上皮癌、大細胞癌など)の2種類に大きく分類されます。
1.小細胞肺癌
小細胞癌は肺癌の10-15%程度にみられる組織型で、非小細胞癌に比べて発育が早く、小さなうちから転移をおこしやすいがんです。そのため、発見されたときにはすでに進行していることが多いこと、また抗癌剤や放射線治療は非常に有効なことなどの特徴から、治療は手術よりも抗癌剤の治療が主体になることが多くなります。肺門付近にできやすく、喫煙との関連もあり男性に多いがんです。
2. 非小細胞肺癌
非小細胞肺癌には、腺癌、扁平上皮癌、大細胞癌などの組織型があります。
腺癌は肺の末梢に発生するがんの代表的なもので、肺癌の中で最も発生頻度が高く、非喫煙者の女性もかかるがんです。腺癌はEGFR,ALK,ROS1,BRAF,MET,NTRK,KRASなどの遺伝子変異と関連があるがんとして注目され、分子標的治療薬による治療も著しく進歩してきています。
扁平上皮癌は2番目に多い組織型で、喫煙と関連の深いがんです。 圧倒的に男性に多く、肺癌全体の約20%を占めます。肺門(肺の心臓に近い部分で、比較的太い気管支の部分)型肺癌の代表的なものですが、肺野(肺の末梢の部分)に発生することも多くあります。がんが発生したその場所で発育する性格が比較的強く、完全に切除できると治癒の可能性が高いがんです。また放射線治療も有効ながんです。
肺癌の症状
原発巣による症状
原発巣(最初に発生した部分で増殖しているがんの病巣)による症状としては、肺癌が肺のどの部分に発生したかで症状が異なります。
すなわち、肺門と呼ばれる肺の中心部の太い気管支に発生する肺門型肺癌と、肺野と呼ばれる肺の末梢に発生する肺野型肺癌の二つに分けて考えた方が理解しやすいのです。
肺門型肺癌は早い時期から咳、痰などの気管支の刺激症状や、がんの組織がくずれるため血痰などの症状がでます。
前述しましたが、この肺門型肺癌の代表的なものは扁平上皮癌で、圧倒的に男性に多く、喫煙者のがんです。ごく早期のうちにはレントゲン検査では発見できないのが特徴です。もう少し進行すると気管支の内側を狭くするように発育し、そのため気管支の浄化作用が障害され、閉塞性肺炎と呼ばれる肺炎を起こします。
この時は咳、発熱、時に胸痛などの症状がでます。さらに進行すると、がんが気管支を塞いでしまい、閉塞した気管支の関連している領域の肺に空気の出入りがなくなる無気肺という状態になり、その範囲が広いと呼吸困難になります。
一方、肺野型肺癌の特徴は、早期のうちには自覚症状がないのが特徴で、胸部X線写真をとる以外に発見の方法のないことです。この代表的なものは腺癌で、女性にも少なくない肺癌です。肺野型肺癌が進行して、周囲の臓器に浸潤すると、そのための症状がでます。たとえば肋骨や脊椎に浸潤するとその部分の強い痛みが生じます。
転移による症状
胸膜に進展して、癌性胸膜炎になると胸痛や咳などの症状がでます。さらに進行して胸水が多量に溜まると呼吸困難を起こします。
骨に転移して進行するとその部分に強い痛みがでます。場所によってはその部分で骨折してしまいます。
脳に転移すると頭痛や嘔吐などの症状が出現したり、転移した部位の脳の働きが障害されて手足の麻痺や視力の障害が出たりするなど、障害された脳の部位により症状が異なります。
リンパ節の転移が進行すると、咳がでたり、首のリンパ節を硬く触れたりするようになります。また縦隔(左右の肺ではさまれた部分を言い、心臓、大血管、気管、食道など重要な臓器が入っている場所)のリンパ節転移が大きくなって、上大静脈(頭と腕の静脈血を心臓にもどす太い血管)が圧迫されると、上半身がむくんで紫色になり呼吸困難をおこす上大静脈症候群という状態になります。
転移による症状は、転移がどの部分に起こったかによるので、その症状は様々です。必ずこのような症状が起きるというものではありません。
肺癌の検査
確定診断
がんであることの確定診断はがん細胞を確認することです。
喀痰の中のがん細胞を確認する方法(喀痰細胞診)、気管支経由で細胞を採取する器具を病変に挿入する方法(気管支鏡検査)、そして体外から針を刺して病変から細胞を採取する方法(経皮的肺穿刺法)の3種類があります。これで診断がつかない時には、手術により診断をつける方法(VATS生検、開胸生検)があります。
1.喀痰細胞診:
喀痰細胞診は血痰、持続する咳、痰などの呼吸器症状を訴える患者さんに対して、有効な検査です。
特に、太い気管支に発生した肺門部早期肺癌では、胸部X線写真に異常がないことが多く、喀痰細胞診が発見手段となることがあります。喀痰細胞診の陽性率は、回数を重ねるとともに向上するので最低3日間の検査が必要です。40歳以上のヘビースモーカーの人は、年1回の本検査が望まれます。
2.気管支鏡検査:
気管支鏡で病巣を針で穿刺する経気管支吸引細胞診や小さな鉗子を用いて、組織を採取する経気管支肺生検を行います。気管支鏡の可視範囲外の末梢病巣に対しては、X線透視下に針や鉗子を誘導し、病巣から細胞・組織を採取します。先端に超音波がついている気管支ファイバーでは、腫大したリンパ節を描出し、穿刺することができます。当院では、手術適応にかかわるリンパ節を穿刺して、肺癌の転移の有無を調べて適正な治療方針を決定しています。
よく気管支鏡検査は非常に苦しいといわれますが、喉に局所麻酔剤をよく効かせて検査を行い、患者さんの苦痛がなるべく少なくなるように努めています。
3.経皮的肺穿刺法:
経気管支的に生検が困難な末梢病巣には、穿刺針を用いて体表から細胞を採取します。
- CTガイド下に病巣を確認しながら、皮膚を通して目的の部位まで穿刺針を挿入し、腫瘤に到達したら注射器で吸引します。
- 超音波下に病巣を確認できる場合には、超音波ガイド下に穿刺を行うこともあります。
- 経皮針生検の場合は肺を覆っている胸膜に外から穴をあけることになりますので、そこから空気が漏れて、気胸という合併症をおこす可能性が10%ほどあります。
これに対応できるように、基本的には短期の入院が必要な検査です。
4.開胸生検:
手術により直接腫瘍から組織をとり診断する方法です。近年は胸腔鏡という技術が普及して、負担の少ない手術で診断がつくようになりました。
病期(ステージ)診断
がんは発生した部位で大きくなるのみではなく、リンパ節やいろいろな臓器に転移をおこす可能性があり、その程度によって適切な治療方法が異なります。すなわち肺癌の進行の程度を示す病期を決める検査が必要となります。これらを調べるために胸部のみならず、いろいろな臓器のCT、MRI、超音波、核医学の検査などが目的に応じて行われます。
耐術能検査
肺は生命の維持に必須の臓器であり、切除の限界は、肺機能の正常な人で左右の肺のどちらか一方を全部切除するところまでです。肺や胸膜の病気により肺活量が減少したり、肺気腫などの肺の疾患で肺から血液に酸素を取り入れる効率が低下したりしている時には、片方の肺全部を切除すると残りの肺では生きてゆくことが困難な場合もあります。
そこで、がんを治すために必要十分な切除の範囲を決定し、予定手術の術後にどれだけの肺機能になるかを正確に予測すること、また予定以上に進行していた場合には、どこまで手術を拡大できるかを把握しておくことは非常に重要なのです。
このために、通常の肺機能検査のほかに、肺血流シンチや肺換気シンチなどが行なわれることもあります。
手術適応から外れる人にはここまで詳しく調べる必要はありません。
病期(ステージ)
がんの拡がりぐあいで治療方法が変わります。
肺癌が診断されると、がんが肺から他の臓器に拡がっているかどうか、病期診断の検査が必要になります。通常行われる検査は、脳MRI、胸部CT、腹部のCTあるいはFDG-PETなどです。
病期分類
がん細胞の拡がり具合で病気の進行をⅠ~Ⅳ期の病期に分類します。
| Ⅰ期 | がんが肺の中にとどまっており、リンパ節や他の臓器に転移を認めない段階。 |
|---|---|
| Ⅱ期 | 原発巣のがんは肺内にとどまっており、同側の肺門リンパ節には転移を認めるが、他の臓器には転移を認めない段階。 |
| Ⅲ期 | 原発巣のがんが肺を越えて隣接臓器に浸潤しているか、縦隔リンパ節に転移を認めるが、他の臓器には転移を認めない段階。両方あっても3期です。 |
| Ⅳ期 | 原発巣の他に、肺、脳、肝臓、骨、副腎などの臓器に転移(遠隔転移)がある場合。 |
肺癌の治療
肺癌の治療法は原則的には病期により決定されます。
それに、がんの部位、組織型、年齢、既往歴、合併症、臓器の機能や一般的な健康状態に基づいて、慎重に治療の方法を選択します。肺癌の治療法には、外科療法、放射線療法、抗癌剤による薬物療法、免疫療法、痛みや他の苦痛に対する症状緩和を目的とした治療(緩和治療)などがあります。
外科療法
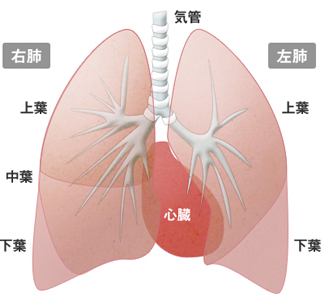 手術方法の原則は、肺野末梢部肺癌には腫瘍を含めた肺葉切除(右は上、中、下の3葉に、左は上、下の2葉に分かれており、その葉の単位で切除すること) とリンパ節廓清(リンパ節を一つ一つつまみとるのではなく、まわりの脂肪と一緒にまとめて切除すること)、肺門部肺癌には、気管支形成術(切り取った気管支の残りをつなぎ合わせる手術)を伴った肺葉切除とリンパ節郭清です。病巣の進行が軽ければ肺の部分切除で済むこともありますが、進行していると1側肺の全摘になる場合や、隣接臓器を合併切除する場合もあります。
手術方法の原則は、肺野末梢部肺癌には腫瘍を含めた肺葉切除(右は上、中、下の3葉に、左は上、下の2葉に分かれており、その葉の単位で切除すること) とリンパ節廓清(リンパ節を一つ一つつまみとるのではなく、まわりの脂肪と一緒にまとめて切除すること)、肺門部肺癌には、気管支形成術(切り取った気管支の残りをつなぎ合わせる手術)を伴った肺葉切除とリンパ節郭清です。病巣の進行が軽ければ肺の部分切除で済むこともありますが、進行していると1側肺の全摘になる場合や、隣接臓器を合併切除する場合もあります。
非小細胞癌の場合、通常、Ⅰ期からⅢA期が手術の対象となります。肺は切り取っても生えてくる臓器ではありませんので、残る予定の肺機能が悪いと手術ができないこともあります。術後の5年生存率は、病理病期でおよそⅠ期:80%、Ⅱ期:60%、Ⅲ期:40%、Ⅳ期:10%未満です。小細胞癌では抗癌剤の効果が大きいので、手術を行う場合でも、手術前あるいは手術後に化学療法を行うのが原則です。
胸腔鏡手術
2008年からは、主に早期の肺癌(概ねI期)を対象に胸腔鏡手術での根治手術を導入し、また極めて早期の肺癌には肺葉切除でなく区域切除や部分切除(より小さい範囲での切除)も行っており、手術の低侵襲化に努めています。2010年は、肺癌手術の約40%を占めています。
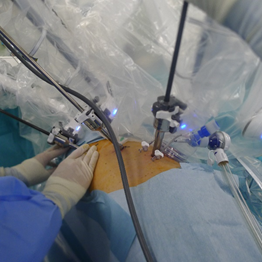
ロボット支援下手術
当院では2018年12月から手術支援ロボットを2台導入、2019年12月には3台体制となり、泌尿器科、婦人科、大腸外科などでロボット支援下手術を行ってまいりました。
2018年にロボット支援による「肺悪性腫瘍に対する胸腔鏡下肺葉切除術」と「縦隔腫瘍に対する胸腔鏡下切除術」が保険適応となりました。それに伴い2019年1月からは呼吸器外科領域でのロボット支援下手術を行っております。
放射線療法
放射線療法とは、X線や他の高エネルギーの放射線を使ってがん細胞を殺すものです。
切除不能なIIIA-B期、IIIC期の場合
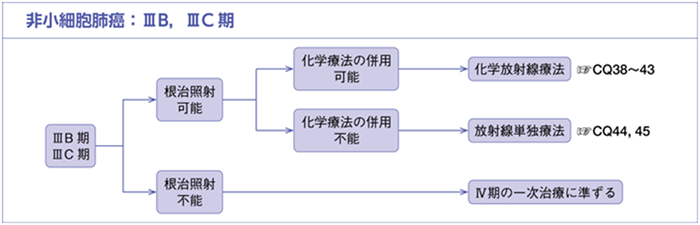
肺癌診療ガイドライン 2022年版より
IIIA-B期やIIIC期の場合でも すべての腫瘍に放射線を照射可能かどうか(根治的放射線治療)により治療方針が変わります。根治的放射線治療が可能な場合は、化学療法と併用した化学放射線治療を行います。化学療法との併用のタイミングは、同時に行う方法(同時併用)と先に化学療法を施行してその後に放射線治療を行う方法(逐次併用)があります。同時併用の方が効果は高いとされていますが、その反面副作用も強いことが知られており、年齢や全身の状態によってタイミングは使い分けられています。併用される化学療法は基本的にはプラチナ製剤を含めた2剤の抗癌剤を用いる併用療法が行われます。化学放射線治療後は根治を目指し免疫チェックポイント阻害薬を行います。約1年の治療ののち経過観察となりますが、再発を認めた場合には新たな薬物治療に移行します。
放射線治療ができない場合はIV期に準じて薬物療法を行います。
薬物療法
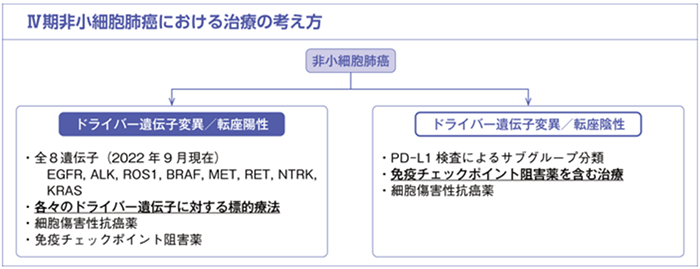
肺癌診療ガイドライン 2022年版より
非小細胞肺癌のIV期および根治治療困難な症例や再発症例には、薬物療法を施行します。薬物療法には主に4種類あり、分子標的薬、免疫療法、血管新生阻害薬、細胞障害性化学療法に分けられ、これらの薬剤をうまく使い分ける必要があります。図では1次治療の薬剤選択を示します。
一部の肺癌では、1つのがん遺伝子(ドライバー遺伝子)の異常が肺癌の原因となっていることがあり、これらの遺伝子変異を持つ肺癌の場合、治療の第1選択はこれらの分子標的薬(各キナーゼ阻害剤)となります。具体的にはEGFR遺伝子変異、ALK融合遺伝子、ROS1融合遺伝子、BRAF遺伝子変異、NTRK融合遺伝子、c—MET遺伝子変異、KRAS遺伝子変異があります。
これらの遺伝子異常は生検などで採取したがん細胞やがん組織で調べることができます。
また、2015年12月に免疫機構を利用した免疫チェックポイント阻害薬が承認されました。これは免疫抑制状態を解除してがん免疫を高め、がんを抑えることを期待した薬剤で、肺癌ではすでに抗PD-1抗体、抗PD-L1抗体、抗CTLA-4抗体が実用化されております。免疫チェックポイント阻害薬は有効性を長期間維持する症例があることが知られており、5年生存率がこれまでの標準治療と比較して有意に延長した報告があります。一方で、有害事象はこれまでの薬剤とは大きく異なり、いつ、どこに、どのようにでるかを予測することが困難であるため、注意が必要です。
また2018年12月よりこれまでのいわゆる化学療法剤(殺細胞障害性抗癌剤)に加えて免疫チェックポイント阻害薬を合わせた治療が臨床導入されました。抗PD-1抗体と抗CTLA-4抗体の複数の免疫チェックポイント阻害薬を併用することもできるようになり、現在ドライバー遺伝子変異が陰性の方の第1選択となります。
化学療法導入後は、有効性、副作用、全身状態などから総合的に評価し、次治療へ移行するかを判断します。病勢の進行に伴い緩和医療の重要性は増加していきます。早期からの緩和医療の導入は予後を延長するという報告もあり、緩和医療はとても重要です。
副作用と対策
がんに対する積極的な治療で苦痛や副作用を伴わない治療はありません。肺癌も同様です。
しかし、それをなるべく少なく、安全にという努力は日夜なされています。治療法ごとの副作用や苦痛、危険性などを下記に列挙します。
外科療法
手術に際しての一番の苦痛は、術後の痛みです。
しかし今は疼痛対策が非常に進歩していますので、かつてのような激しい痛みはほとんど感じることはなくなりました。胸腔鏡手術の導入により以前よりかなり小さい傷で手術を行うことも可能となってきています。硬膜外麻酔という仕掛けを手術直前に麻酔医が背中から行います。その他の鎮痛剤も非常に良いものが出来ています。
手術にはリスクがつきもので、100%安全な手術はありません。しかし、この手術も非常に安全になってきました。現在の一般的な手術関連死亡率は1%以下です。
手術中の事故はまずないのですが、怖いのは術後の合併症(余病)で命の危険を伴うことがあることです。この中で最も怖いのは肺炎で、喫煙者の人の方が明らかにそのリスクが高くなります。手術を受ける場合には、4週間以上の禁煙が必須となります。手術のために入院されても、禁煙できていない患者さんは退院してもらっています。
退院後は、息ぎれや、術後3ヶ月程度は傷の痛みを伴うことがあります。息ぎれがひどくライフスタイルの変更が必要になる患者さんは、滅多におられません。なぜなら、それほど低肺機能になる患者さんには手術適応がないからです。
放射線療法
主な副作用は、放射線による食道炎、皮膚炎、肺臓炎です。
食道炎、皮膚炎は放射線治療の中ごろから終わりごろに出てきます。食道炎は食事をするとしみたり、痛みを感じたりするものです。皮膚炎は皮膚に痒みや軽い痛みが出ます。肺臓炎は放射線終了後に2ヶ月位の間に出ることがあります。
初期症状は咳、微熱、息ぎれです。強い反応が出た場合は、ステロイドホルモンを投与して治療する必要があります。強い肺臓炎にはならなくても、放射線のかかった範囲の肺は放射線肺線維症という状態になり、肺としての機能はなくなります。
化学療法
主な副作用は、骨髄毒性(貧血、白血球減少による感染、血小板減少による出血傾向など)、吐き気・嘔吐、食欲不振、下痢、末梢神経障害(手足のしびれ)、肝機能障害、腎障害、脱毛、疲労感などです。
用いる抗癌剤の種類や個人差もあります。その他予期せぬ副作用も認められることがあります。強い白血球減少に対しては感染を防ぐため、白血球増殖因子(G-CSF)を用います。吐き気に対しても良い薬剤が開発されずいぶん楽になりました。
肺癌の予防
一次予防と二次予防
がんの予防には一次予防と二次予防があります。
一次予防とはがんにならないように工夫することをいい、二次予防とは検診によって早期発見、早期治療をして、がんで命を落さないようにすることをいいます。
一次予防
なんといっても禁煙です。
タバコが存在しなければ、理論的には男性で70%、女性で26%(男女合計で58%)の肺癌が減少すると考えられています。
一方、喫煙者が禁煙した後の肺癌発生のリスクは、喫煙を継続している人のリスクを1とすると、禁煙後5年以内では0.9倍、5年以上経過して半分に、20年を経過して約3分の1になります。
このように、禁煙の効果はすぐにでるものではありません。一方、喫煙の年数が長いほど肺癌発生のリスクは高いので、一次予防の面からはなるべく早く禁煙をして下さい。
肺癌の他にもタバコによって罹りやすくなるがんは多く、非喫煙者に比し、毎日喫煙する人では30倍以上も喉頭癌になりやすくなります。食道癌で2倍です。しかし、5年の禁煙で食道癌は50%減らすことができ、膀胱癌では2年の禁煙で50%減少の効果が出ます。今からでも遅くありません。禁煙に心がけましょう。
二次予防
二次予防としての検診を受けていただくことも重要です。
一般外来で発見された肺癌と、検診で発見された肺癌を比較すると、検診で見つかった人は手術を受けられる率が高く、またその病期も治癒率の高いⅠ期の割合が高くなっています。
肺癌検診は、胸部レントゲン検査と喀痰細胞診により行います。
肺門型肺癌は喫煙との関係が強く、早期には胸部レントゲン検査では無所見ですが、喀痰細胞診で発見されることがあります。特に50歳以上のヘビースモーカーは、肺門部肺癌に罹る率が高いので定期的に喀痰細胞診を行う必要があります。
肺野型肺癌は早期には無症状で胸部レントゲン検査でしか発見されません。40歳以上では少なくとも年1回は検査が望ましいと思います。胸部レントゲン検査の利点はX線の被曝線量がごく少なく、時間も短時間で、費用も安いことです。欠点として、がんが1cm以下ではなかなか見つからないこと、肺の全体が写るわけではなく死角(心臓の裏や横隔膜の尾側など)があることです。
最近では死角のない胸部CT検査が検診にも応用されるようになり、普通の胸部レントゲン検査では見つけにくい部位のものや、治る確率のより高い小さな肺癌が発見されるようになっています。欠点は被曝線量が多くなること、人手がかかり費用も高いことです。
説明文にて掲載している諸症状で思い当たる節があった場合など、がんについての疑問・不安をお持ちの方は、お気軽にご相談ください。
自己判断で迷わず、まずは専門家である医師の検診を受けることをお勧めします。