乳がん
がん研有明病院の乳がん診療の特徴
がん研有明病院の乳がん診療の特徴
乳がんの診断としては、単にがんか良性かの診断だけに留まらず、がんの拡がりの正確な診断、さらにどういう性格のどの程度の悪性度のがんであるかを見極めるよう努力しています。このために各種の診断法と生検法を駆使して手術の安全性・確実性を高めています。
手術についてはこの詳細な診断結果に基づいて安全、確実を目標にグループ全員の目でチェックし、個々に適した手術法を選択しています。
また、最近の乳がん治療では、薬物療法(抗がん剤、ホルモン剤、分子標的治療薬)の重要性が高くなり、手術前治療を含め、手術後の補助薬物療法を一貫して行い、患者さんの状態に応じた外来ケアを行っています。進行症例、再発症例は乳腺センターと放射線治療医や関連する科が協力し、患者さんの状態に応じた治療を目指します。
2005年に移転した年の乳がん初回手術症例数は731例、病院が軌道に乗った2006年には、移転前の大塚時代の数を越える961例となりました。2007年からは毎年1000例を越え、いまでは1200例前後の患者さんを手術しています。乳房温存術施行率は2006年に約70%でした。病理学的にがんが安全に切除されたと判断される場合には温存乳房に照射を加えないという臨床試験も行っています。
センチネルリンパ節生検(SNB)に関しては手術前に腋窩リンパ節に腫れたものが無い症例に対して色素とRI(放射性同位元素)を用いて行っており、これが術中迅速病理診断にて陰性の場合にはリンパ節の郭清を省いています。また2014年3月より乳房全切除術症例を対象にセンチネルリンパ節に転移があっても転移個数が1個であれば郭清省略する試験を行っています。
当院では乳腺外科と形成外科が連携し、乳房全切除の患者さんには同時再建(エキスパンダー挿入)の選択肢を示してきました。その結果、再建症例数は増加の一途をたどり、2014年には300例を越える患者さんに同時再建を行うことが出来ました。このように同時再建が充実するとともに、変形が避けられないような無理な温存手術を行うことが少なくなり、温存率は2006年をピークに年々減少しています。2012年には温存と乳房切除がほぼ同数となり、2013年以降は再建手術が保険診療で可能となった影響もあり、再び乳房全切除術が50%を越える状況となっています。
手術のための入院では原則前日に入院し、乳房温存、郭清省略で術後4日、乳房全切除術または郭清手術を行った場合は術後平均1週間で退院となります。どの治療を選択するにしても安全かつ確実な質を備えることが必要であり、外科医、腫瘍内科医、放射腺科医、形成外科医、病理医が緊密な関係を保ちながら、1例1例を決しておろそかにすることなく、大切に診療することをこころがけています。
乳がんについての知識
増えている乳がん
日本では、乳がんが急激に増加しています。1999年には乳がんは日本人の女性のがんの中で胃がんを抜いて大腸がんに次ぐ患者数となり、現在では日本人女性が罹患する最も多いがんとなりました。2019年には9万7千人以上の人が乳がんに罹ったとされております。
2022年の女性の死亡数を見ると、乳がんは大腸、肺、膵臓についで4位ですが、1年間の死亡者数は1万5千人を越え、特に壮年女性層に限ると1位になっています。この様に、乳がんは、日本女性の最も注意しなければならないがんになっているのです。
もともと乳がんの多い欧米に、日本の乳がん罹患率は迫ってきています。ただし欧米では、乳がんの死亡率は1990年代に入って減少しはじめているのです。このことは、私たちが見習わなければならない点ですが、これは、マンモグラフィ検診による早期発見と徹底した再発予防のための薬物治療が行われるようになったことが原因と考えられています。
がん研乳腺外科入院手術数も年々増加し、2007年からは年間1000例を越える原発乳がん患者さんを手術しています。
患者さんの年齢分布は40歳台後半にピークがあり、欧米の乳癌が閉経後に多いのと比べアジア人の乳癌は若干若い年齢で発症するようです。
乳がんのハイ・リスクグループ
乳がんは、女性ホルモン(エストロゲン)が関与しているがんで、初潮が早い、閉経が遅い、初産年齢が遅いまたは高齢で未産、など、エストロゲンにさらされる期間が長いことが乳がんにかかりやすい条件として挙げられます。また、高脂肪食、肥満なども関与し、これは特に閉経後の女性で、脂肪組織でエストロゲンが作られるからだと考えられています。もともと欧米に多かった乳がんが日本で増えているのは、女性の社会進出などのライフスタイルや食生活の欧米化が、影響しているからだと考えられます。
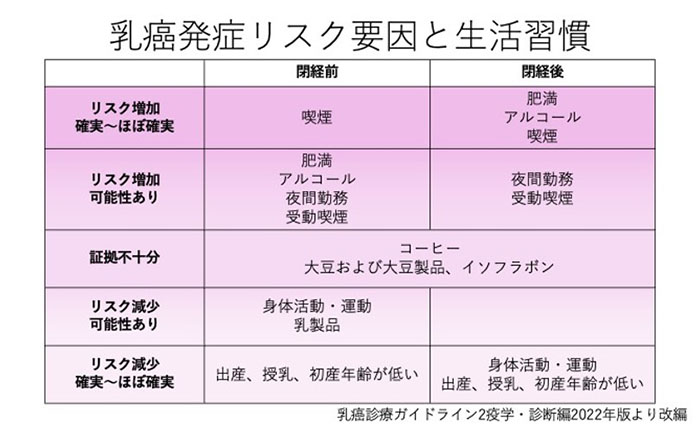
また、血のつながった家族や親戚に乳がんにかかった人がいる場合も要注意といわれていて、本当の意味での遺伝性の乳がん(乳がんにかかりやすい特定の遺伝子が親から子へ引き継がれる)は5~10%と言われています。いずれにせよ、家族や親戚に乳がんの人が多い場合は、自分の乳房に注意して、乳がん検診も積極的にうけておいた方が良いでしょう。
がんと遺伝
臨床遺伝医療部
動画 「がんと遺伝」(外部サイトにリンクします)
動画「遺伝性乳がん卵巣がん症候群」(外部サイトにリンクします)
動画「遺伝性乳がん卵巣がん症候群(HBOC)を調べる検査」(外部サイトにリンクします)
乳腺の解剖と乳がんの発育
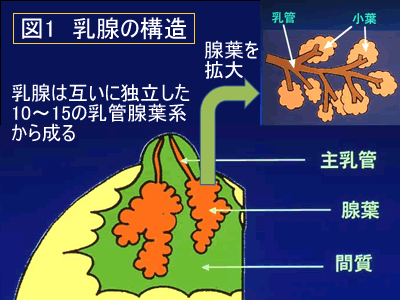
乳腺は(図1)のように、小葉という主にミルクを作る組織と、乳管というミルクを乳頭まで運ぶ管とから成り立っており、小葉と乳管は腺葉というちょうどブドウの房のような単位を作って一つの腺葉から1本の主乳管が乳頭に開口しています。このような腺葉が10~15個集まって一つの乳腺となっており、前からみるとひとつひとつの腺葉は乳頭を中心とした扇状に分布しています。
ほとんどの乳がんは乳管の壁から発生し、乳管の中を広がる「乳管内進展」と、乳管の壁を破って乳管の外に広がる「浸潤」という、2パターンの発育をします。乳管内進展は腺葉に沿って進むので、扇形に広がることが多くなります。
浸潤の部分は腫瘤として触れやすいのですが、乳管内の部分は触診では触れない(非触知)かぼんやり硬くふれるだけのことも多く、マンモグラフィや超音波などの画像検査が重要となります。
乳がんの種類
乳がんは、非浸潤がん、浸潤がん、パジェット病の大きく3つに分けられます。
非浸潤がんは、前述の「乳管」や「腺葉」の中にがん細胞がとどまっている段階のがんです。しこりを触れないことも多く、検診のマンモグラフィや超音波で発見されたり、血性乳頭分泌で気づかれるがんが含まれます。非浸潤がんは早期のがんで転移をおこさないため、この段階で治療ができるとほぼ完治できます。当院では全乳癌のうち非浸潤がんが約15%を占めます。
「乳管」からがん細胞が「間質(乳管の外部の組織)」に広がったものを浸潤がんと呼びます。しこりを触れる乳がんの多くは浸潤がんです。浸潤がんは浸潤性乳管癌(硬性型、充実型、腺管形成型)と、特殊型(粘液がん、浸潤性小葉がんなど11種類)とに分けられます。それぞれマンモグラフィや超音波での見え方や、がんの性質が異なります。当院での割合は、一般型が約90%、特殊型が約10%となっています。
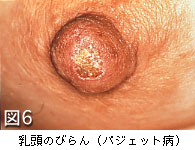
パジェット病は、乳頭のびらんで発見されることが多い乳がんです。多くはしこりを触れない早期のがんで、全乳がんの1%未満の稀なものです。なかなか治らない乳頭部分のびらんはパジェット病の可能性があるので、乳腺科で診察を受けて下さい。
乳がんの進行度と生存率
乳がんの進行度(病期分類)
乳がんの進行度は主に腫瘤の大きさとリンパ節転移の有無で0~4期に分けられます。「早期乳がん」のうち、0期は100%、1期なら90%の生存率が期待でき、早期発見がきわめて重要と言えましょう。
| 0期 | 乳管や小葉の中にとどまった状態のもの(非浸潤がん)。 (パジェット病を含む) |
||
|---|---|---|---|
| Ⅰ期 | しこりの大きさ 20mm以下 |
リンパ節への転移がないもの。 | |
| Ⅱ期 | しこりの大きさ 20mm以下 |
リンパ節への転移があるもの。 | |
| しこりの大きさ 21~50mm |
リンパ節への転移は問わず。 | ||
| Ⅲ期 | A | しこりの大きさ 51mm以上 しこりの大きさ 問わず |
リンパ節への転移があるもの。 しこりが50mm以下であっても、わきの下のリンパ節への転移が強いと思われるもの、胸骨近くのリンパ節に転移があるもの。 乳房全体に広がりがあるもの。皮膚、胸壁への広がりがあるもの。 鎖骨の下や鎖骨の上のリンパ節に転移しているもの。 |
| B | |||
| C | |||
| Ⅳ期 | 乳房や腋窩(わきの下)から離れたところに転移しているもの。 | ||
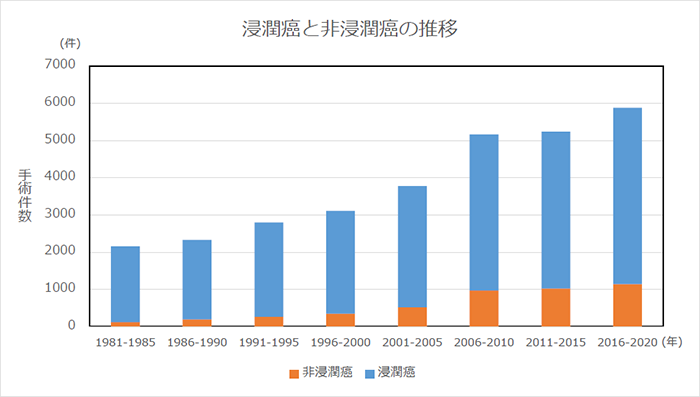
乳がん手術件数の増加と非浸潤がんの比率
図は当院における手術件数の変遷を示しています。
早期がんの代表である非浸潤がんの割合も90年代には10%でしたが、2010年以降は15%弱で推移しており、検診発見による早期乳がんの増加が現実のものとなってきたことを示しています。
乳がんの生存率
次に乳がん手術後の生存曲線をみましょう。この図では、各年代に行われた乳がん患者さんの生存曲線を表しています。年代毎に生存率は向上しているのがよくわかります。
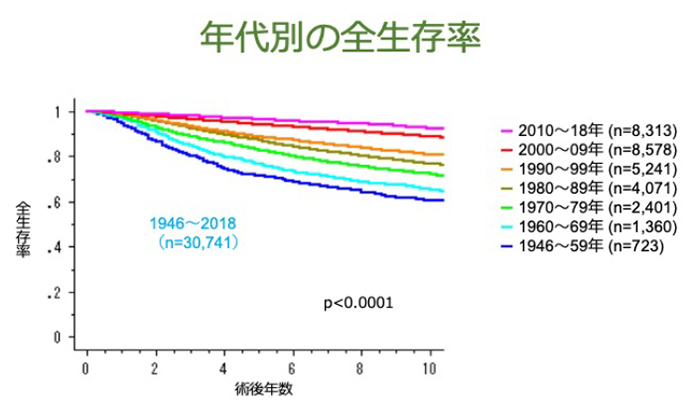
生存率の向上には、①乳がんの早期発見割合の増加(図1参照)、②乳がん治療法(特に薬物療法)の進歩、③日本人の生存率の向上、この3つの因子が関係していると考えられています。
乳がんの症状
自分で気が付く乳がんの症状としては①しこり(乳房内・わきの下)②乳首(ちくび)からの血液まじりの分泌 ③乳首のびらん、ただれ ④乳房の皮膚のひきつれ ⑤乳房の変形 ⑥乳首の陥没などがあります。乳がんは必ずしも症状を呈するわけではなく、①乳がんの大きさが小さい、②乳がんが乳房の奥の方に存在する、③乳がんが大きくなるときに、かたまりで大きくなるのではなく、かたまりを作らずにばらばらと広がっていく場合は症状が出づらくなります。
乳がんの検査
当院で実施可能な検査
マンモグラフィ、トモシンセシス
乳房超音波(エコー)、エラストグラフィ
穿刺吸引細胞診、分泌物細胞診
組織診(針生検、吸引式乳房組織生検)
外科的摘出生検
乳管内視鏡
造影MRI
乳腺の検査の基本は視触診とマンモグラフィ、超音波(エコー)検査の3つです。検診にて要精査となった方や乳房のしこりを自覚されるなどして当院を受診された方に、まずこの3つの検査は必ず行い、両側の乳房全体を評価させていただきます。
その3つの検査所見に応じて必要があると判断した場合に穿刺吸引細胞診や組織診(針生検、吸引式乳房組織生検など)を行います。
乳がんと思われるしこりを認めた場合もマンモグラフィや超音波(エコー)などの画像検査のみではなく、必ず細胞診や組織診が確定診断には必要です。
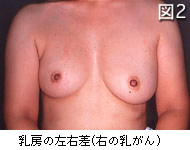
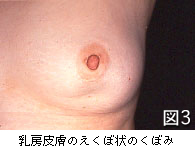
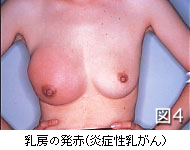
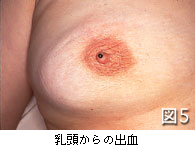
1)視触診
まず乳房を観察し、左右差(図2)、くぼみ(えくぼ)(図3)や隆起、発赤(図4)や皮膚の変化がないかを見ます。次に、乳房にしこりがないか注意深く触診し、さらに乳頭からの分泌や出血(図5)、乳頭のびらん(ただれ)やかさぶた(図6)、わきの下のしこりなどをチェックします。
2)マンモグラフィ
乳腺専用の、X線撮影装置を用い、乳房を圧迫して薄く平らにしながら撮影するレントゲン検査で、腫瘤(しこり)の他に、しこりを触れないごく早期の乳がん (非浸潤がんを含む)を石灰化等で発見できるのが特徴です。閉経後や高齢者の乳房で特に診断しやすく、2000年から日本でもマンモグラフィを用いた検診が導入され、現在では40歳以上の女性の乳がん検診ではこれを使うことがすすめられています。
3)超音波
皮膚にゼリーを塗ってプローブ(探触子)をあてて内部を観察する検査で、乳腺では体の表面の浅いところを見る専用のプローブを使います。ベッドサイドで手軽に検査でき、数ミリの小さなしこりをみつけたり、しこりの中が詳しくわかるのが特徴で、乳腺濃度の高い若い人では、マンモグラフィよりも診断しやすい場合があります。触診で発見される乳がんについて超音波で見えないものはほとんどないと考えられています。
検診での有効性についても議論されており、2006年以降わが国でも超音波を併用した乳癌検診の大規模な臨床試験が行われ、40代でマンモグラフィに超音波を加えることで早期乳癌の発見率が1.5倍になるとされ、検診と検診の間に見つかる中間期癌がおおよそ半数になるという結果が得られました。一方で、超音波をマンモグラフィに併用することで精査が必要となる人が増えることも言われています。現時点で、検診にマンモグラフィと超音波を一緒に行うことが乳癌で亡くなる方を減らせるという確証には至っていません。
4)穿刺吸引細胞診
しこりに細い針を刺して注射器で細胞を吸引して、細胞ががんか良性かを顕微鏡で調べます。
細胞が十分とれればかなり正確に診断がつきますが、細胞だけではがんかどうか微妙な場合や、細胞がうまくとれない場合は、次の組織診が必要になります。
5)組織診
乳腺内の組織の一部を採取して顕微鏡での病理検査を行う方法です。従来は皮膚を切開してしこりを全部あるいは一部摘出する外科的生検が行われていましたが、現在は生検用の少し太めの針を刺して一部の組織を採取する生検が主流です。
当院では針生検や吸引式組織生検を行っています。どの方法を用いて組織を採取するかはそのしこりの大きさや性状、また推定される組織診断などで適切な方法を医師が判断し決定しています。これらの生検では画像(主に超音波)を用いて病変を確認しながら行いますが、特に吸引式組織生検ではマンモグラフィのみでしか所見が捉えられない場合(微細石灰化など)にも行うことが可能です。またこの組織診では良悪性の鑑別診断のみならず、乳癌であった場合の組織型診断やサブタイプの診断も可能です。
6)乳管内視鏡検査
異常乳頭分泌(血性乳頭分泌など)で乳管内病変の存在が疑われる場合に有用な検査です。分泌を認める乳管から超極細の乳管ファイバーを挿入し、乳管内を内視鏡を通して観察します。病変が確認できた場合はその組織を採取して良悪性の診断を行うことも可能です。
7)造影MRI検査
強い磁力を発生するMRI装置で造影剤を使用して撮像することで、正常乳腺と病変部位のコントラストからその病変の質的診断をする画像診断です。
乳がんの診断となった場合の病変の広がり診断や、良悪性の鑑別診断などに用います。
乳がんの治療
乳がんの治療法には、手術、放射線治療、薬物療法(化学療法やホルモン療法、分子標的療法)があり、これらを適宜組み合わせて治療します。
このうち、最も基本となるのが手術で、よほど進んだがんで手術できない場合や手術しても意味がないような特殊な場合を除いては、必ず手術は必要です。最近は、先に薬物療法等でがんを小さくしてから手術する場合も増えてきています。
手術
1.主な術式
乳房全切除術
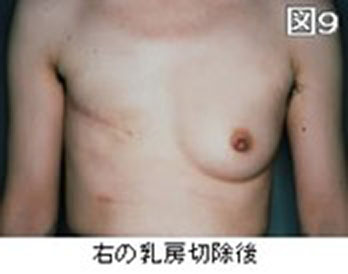
乳房全部をがんとともに摘出する手術です。胸の筋肉は残します。
乳首のない平らな胸となりますが(図9)、筋肉が残るので胸が大きくえぐれることはなく、下着で補正して服を着れば外からはわかりません。ご希望がある方は、当院形成外科に紹介させていただき、同時または後日あらためて再建をすることができます。
乳頭温存乳房全切除術
皮膚と乳頭乳輪を残し、皮下の乳腺を全部切除して同時再建をするという術式で、最近では希望する患者さんが徐々に増えています。
本術式は以下の点により注意が必要です。
- 通常の乳房切除術より乳頭側、皮膚側の癌の遺残の可能性が高い。
- 乳頭への血流不良やそれに伴う乳頭壊死、乳頭偏位(乳頭の位置のずれ)などの合併症がある。
本術式をご希望の患者さんはこのような点を十分に理解した上で選択していただく必要があります。実際には、「病変は乳房温存術ができないような癌の広がりがあり乳房全摘が必要だが、乳頭から離れている」という条件のものに限るので多くの人がこれに当てはまる訳ではありません。
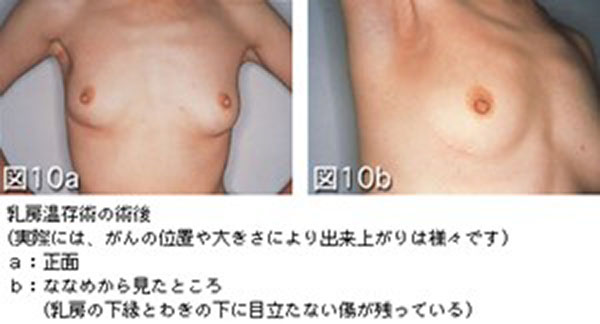
乳房部分切除術(乳房温存手術)
乳房の一部をとり、乳房のふくらみや乳首を残す方法で(図10)、がんの広がりに応じて周囲に正常な乳腺をつけて部分的に切除します。術後は、残った乳房に顕微鏡レベルのがんが残る可能性があるので放射線をあてるのが一般的です。乳房温存ができる条件は、検査でがんが乳管の中を広範に広がっていない、放射線があてられる、患者さん自身が温存を希望する、などです。しこりが小さくても乳管の中のがんの広がりが広ければ、温存できない場合もあります。
しこりが大きくても、手術前に抗がん剤治療を行ってうまく縮めば部分切除が可能になる場合があります。ご自身の病変が、温存手術可能かどうかについては一人一人の患者さんで個別の判断が必要となるので、主治医との相談が必要になります。
内視鏡または最新機種のロボット(ダビンチSP)を用いた、小さの傷での乳頭乳輪温存乳房全切除
2025年10月より「内視鏡下乳頭乳輪温存乳房全切除術」を開始しました。乳房への傷が小さくなること、良好な視野で乳頭乳輪下の操作を行えることから、術後の合併症等が少なくなることが期待されています。

また、ロボット支援下手術「DaVinci SPによる乳頭乳輪温存乳房全切除術」を2026年1月より開始しました。
ご希望の患者さんは受診時に担当医にお声掛けください。
なお、腫瘍の位置や大きさ、リンパ節転移の有無から、ご希望をいただいても適応にならないことがありますので、予めご了承ください。

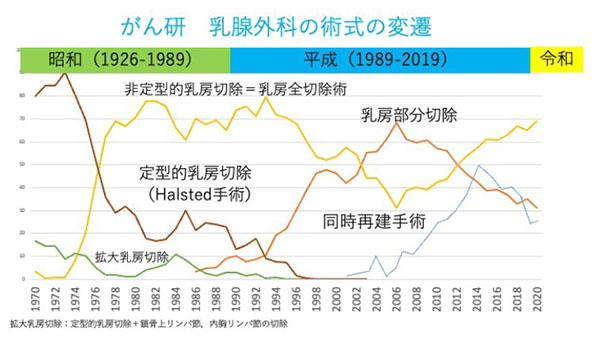
2.術式の変遷
乳がんの手術法の変遷をみてみましょう。表にがん研乳腺外科での変遷をグラフで示します。乳房温存手術の開始は欧米に遅れて、日本では1986年から開始しています。
現在は整容性の面から、ある程度の拡がりがあるがんの場合は、変形の強い乳房温存術より乳房全切除術と同時再建を希望される方が増えています。
・がん研における手術術式の変遷
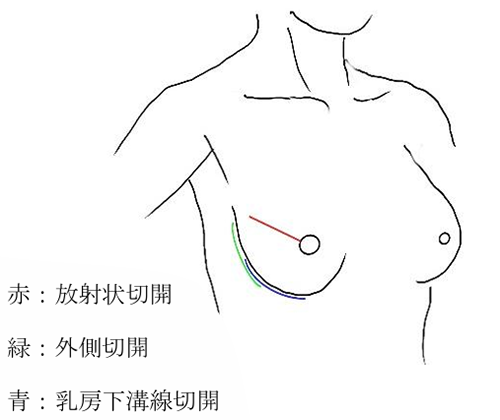
3.リンパ節郭清の縮小化
術前検査でリンパ節転移が疑わしい場合は、超音波ガイド下リンパ節細胞診を施行します。転移が証明された場合は原則リンパ節郭清術を予定します。一方、検査上は転移が否定的だったり、細胞診で転移が証明されない場合はセンチネルリンパ節生検を施行します。
センチネルリンパ節はがんのまわりに色素や放射線物質を注射して、それが流れついたリンパ節で、がんが最初に転移するリンパ節と考えられています。
センチネルリンパ節生検とはそのリンパ節を術中に探して摘出し、転移があるかどうか迅速に調べるという検査です。その検査の結果、転移があればリンパ節郭清を追加するというのが標準治療です。
ある条件を満たした場合に限り、センチネルリンパ節が微小転移もしくは1-2個だけの転移であるならばリンパ節郭清を省略できるというデータがあり、当院でも2014年3月より臨床試験を導入して対応しています。また、治療前に細胞診でリンパ節に転移が認められても、術前化学療法で転移が消失したと考えられるような場合には、そのリンパ節の生検を行い陰性の場合には郭清を行わないという臨床試験を行っています。
乳房再建
乳房全切除術で失った乳房の形を手術でもう一度取り戻す手術です。がん研有明病院では主に形成外科医が行っています。乳がん治療ではがんを治すことがもっとも大切なことですので、乳がん治療の妨げにならないように乳房再建を考えていきます。
乳房再建は一次再建と二次再建があり、さらに一期再建と二期再建に分かれます。これらの詳細については、がん研有明病院形成外科に詳しい資料があります。
解説PDF(乳房再建のしおり)で説明していますので御参照ください。
リンク:乳房再建をお考えの方へ
またYouTubeでも短い動画で我々が行なっている乳房再建に関するお話をしています。そちらも御参照いただけると幸いです。
我々はインプラント再建、自家組織再建の両者に対応しています。新たに認可を受けたモティバ社のインプラントも順次導入しています。自費治療になりますが脂肪吸引・脂肪注入、豊胸術、乳房縮小術もカバーしています。全ては患者さんの乳房の状態、体型、生活背景、社会的背景などを加味し、相談の上で再建方法を決定しています。乳房再建のご希望がある方は、遠慮せずに主治医にご相談ください。また他院で切除をされた方の乳房再建も受け付けていますので、御希望の方は紹介状を持参の上、形成外科の診察を御予約ください。
放射線療法
現在最も多く行われているのは、乳房温存手術後の乳房照射で、通常、5~6週間かけて、50~60グレイ程度を乳房全体に当てます。また、乳房切除を行った場合でもリンパ節の転移個数が多い時には再発予防のため、術後に胸壁やリンパ節領域に放射線を当てています。
薬物療法
乳がんに対する全身治療であり、化学療法とホルモン療法、分子標的薬があります。
治療の適応は大別すると、早期乳がんの手術前・後、再発転移乳がんの3つのがんの状態によって治療がなされます。
術前化学療法は、手術の前にがんを小さくして温存手術を可能にしたり、抗がん剤がどの程度効くかを見るため、あるいはその効果によって手術後の治療を最適化するために行います。
術後化学療法の主な目的は、その後の転移再発を予防し、治癒率を向上させることです。
再発転移がんに対する抗がん剤治療は、病状の進行を遅らせることや延命効果、がんによる症状を緩らげることを目的としています。
1. ホルモン療法
乳がんに特徴的な治療法で、女性ホルモン(エストロゲン)が乳がんを増殖させる機構を、何らかの形でブロックします。 副作用が比較的少なく、長期間使えるのが特徴です。切除したがんを詳しく調べて、ホルモン受容体をもつがん(女性ホルモンの影響を受けやすいがん)かどうかを確認し、ホルモン受容体陽性の場合に効果的です。 抗エストロゲン剤(エストロゲンががんに働くのをブロックする)、LH-RHアゴニスト(閉経前、卵巣からの女性ホルモンを抑制して一時的に閉経状態にする)、アロマターゼ阻害剤(閉経後、脂肪でエストロゲンをつくる酵素をブロックする)などの種類があります。術後病理の結果によっては、治療効果を高めるためにホルモン剤と一緒に分子標的薬を使う場合があります。
2. 化学療法
①抗がん剤
いくつかの薬を組み合わせてある程度決まった投与量や間隔で使うことが多く、ほとんどが点滴で投与されます。
・術前、術後化学療法
ドキソルビシンやエピルビシンといったアンスラサイクリン系の薬剤を用いたレジメン(EC療法)や、ドセタキセルやパクリタキセルなどのタキサン系の薬剤が主となります。乳がんのタイプや広がりに応じて、どちらかのみを使用する場合と、両方を順次行う場合があります。
女性ホルモンに反応するルミナール乳癌では、手術で摘出したがんの遺伝子を解析し、化学療法の効果を予測する遺伝子検査を行なった上で、化学療法を行うかを判断する場合があります。また最近ではトリプルネガティブ乳癌に対して術前化学療法を行う際、抗がん剤に加えて免疫チェックポイント阻害薬を一緒に使い、より治療効果を高める治療も開発されています。
・転移再発乳がんの化学療法
上記の薬剤に加えて、エリブリン、ビノレルビン、カペシタビン、S-1、ゲムシタビン、等の薬剤が用いられます。
②分子標的薬
従来の抗がん剤とは異なり、がん細胞等が持っている特定のたんぱく質をターゲットとしてがんの進展に関わる分子を阻害することで抗がん作用を示すのが分子標的薬です。HER2陽性の乳がんであればトラスツズマブ、ペルツズマブ、ラパチニブという分子標的薬を抗癌剤と組み合わせて使用することで、より高い治療効果が期待できます。また、トラスツズマブ・エムタンシンやトラスツズマブ・デルクステカンも有効です。ただし、HER2陽性乳がんは全乳がんの20~25%程度です。HER2陰性転移・再発乳がんでは、パクリタキセルにベバシズマブを併用することにより効果が増強します。ホルモン反応性乳がんの場合はアベマシクリブやパルボシクリブという細胞の増殖を抑える薬剤やエベロリムスをホルモン療法に併用する方法が有効です。
また、骨転移に対しては転移に伴う病的骨折・疼痛などの事象を予防する目的でゾレドロン酸の他、デノスマブという分子標的薬も有効です。
③免疫チェックポイント阻害剤
近年では新しいがん治療薬として免疫チェックポイント阻害剤が日常診療で使われる様になりました。私たちの体には免疫という体内に侵入した細菌やウィルスを除去する防御システムが存在します。免疫の力で除去されるものの中にはがん細胞も含まれますが、がん細胞の中にはこの免疫細胞にブレーキをかけてその攻撃から逃れて除去されずに残り続けるものがあります。その様ながん細胞が免疫細胞に対してかけるブレーキがかからない様に防ぐ薬剤が免疫チェックポイント阻害剤と呼ばれています。この薬は2024年3月の時点で手術施行前のトリプルネガティブ乳癌、転移・再発を来したトリプルネガティブの一部に使用されています。
乳がん検診
日本では、1987年に乳がん検診が開始されましたが、視触診のみが行われていました。
一方、欧米では早くからマンモグラフィを併用した検診が一般的でした。これは、視触診のみの検診では、検診をうけた人と、症状があり外来を受診して乳がんがみつかった人とで、死亡率が変わらないという結果が出たからです。検診の触診は、乳がんの触診に慣れた医師が行うとは限りませんし、多数の女性の乳房を短時間に診るため、微妙な病変や小さなしこりをすべて見つけるには十分な精度とはいえません。触診だけでは、しこりとして触れない0期の乳がんを見つけることは困難ですので、これらを補うためにマンモグラフィが重要です。特に石灰化でみつかるような非浸潤がんは、ほぼ100%の治癒が期待できます。
そこで日本でも、2000年から、「50歳以上の女性に対し、2年に1回のマンモグラフィと視触診による検診を行う」というガイドラインが出され、ようやくマンモグラフィ併用検診がはじまりました。日本人では、40歳台後半に乳癌罹患率のピークがあることから、2004年より40~49歳の女性についてもマンモグラフィが導入されています。30歳台以下の女性については、検診により乳癌死を減少させるというデータがまだありませんので、自己触診をまず行いましょう。
自己触診
乳がん検診が推進されてはいるものの、現在のわが国の乳がんの初発症状の約8割は患者さんが気づいたしこりです。
一方、1期つまり2cm以下でみつかれば9割が助かるのですから、乳がんの早期発見と生存率向上に早期発見は重要です。2cmというのはちょうど1円玉の大きさで、きちんと触っていればわかることも多い大きさです。他にも、皮膚の変化(色やくぼみ)や乳首からの分泌で乳がんが見つかることもあります。具体的な自己検診法を下記に示しますので、早速やってみて下さい。
大切なことは、定期的に自分の乳房を触って自分自身の正常な乳房を把握しておくことと、異常に気づいたら、自分でがんか否かを判断するのではなく、必ず検査を受けに行くことです。
自己触診ってどうやってやるの?
毎月一回、自己検診日を決めて
乳がんは身体の表面に近い部分に発生するため自分でも見つけることが出来ます。生理が始まって1週間後、乳房のはりや痛みがなくなって柔らかい状態のときに自分でさわってチェックして見ましょう。閉経後の人は毎月一回自己検診日を決めておこないます。乳房の日ごろの状態を書き留めておくと変化を知ることができます。
浴室でチェック
お風呂やシャワーの時、石鹸がついた手で触れると乳房の凹凸がよくわかります。左乳房を触れるときは右手で、右乳房は左手で。
- 4本の指をそろえて、指の腹と肋骨で乳房をはさむように触れます。「の」の字を書くように指を動かします。しこりや硬いこぶがないか、乳房の一部が硬くないか、わきの下から乳首までチェックします。
- 乳房や乳首を絞るようにして乳首から分泌物が出ないかチェックします。
あおむけに寝てチェック
調べる側の乳房の下に枕などを当て、浴室での方法と同じように触れてみます。
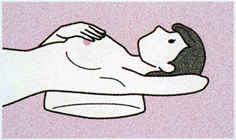
鏡の前でチェック
腕を高く上げて、ひきつれ、くぼみ、乳輪の変換がないか、乳頭のへこみ、湿疹がないか確認します。また、両腕を腰に当ててしこりやくぼみがないか観察します。
まず関心をもって!ブレストアウェアネス
どんなにすばらしい診断法や治療法があっても、女性が自分の乳房に関心をもって検診や医療機関を受診しなければ、検査は始まりません。
乳がんの啓発活動が盛んで、女性の多くが乳がんをごく身近なものと考えているアメリカでは、40歳以上の女性の7割以上が乳がん検診を受診し、乳がんによる死亡はすでに減少傾向に転じています。それに対して日本では検診や自己触診を実践している女性は、身近な人ががんになった、職場でたまたま検診があったなど、ごく限られた数でしたが、近年徐々に増加し、2022年に47%程度となりました。しかし欧米に比べるとまだまだ少ない状況です。
多くの人は、乳がんなんて全く人ごとと考えて、乳房の話題といえば、バストアップの下着や芸能人の豊胸術、たまに有名人が乳がんになっても一時的な関心だけで終わってしまっているように思われます。これでは、欧米から、乳がんになりやすい食生活やライフスタイルといういわばマイナス面ばかりを取り入れ、自分の健康に関心を持つという良い面は学んでいないことになります。
「乳がんに関心をもつことが、自分の命ばかりでなく、大切な乳房を守ることにもつながる」ということを、日本女性の誰もが、ファッションやショッピングや旅行の話題と同じようにあたりまえに考え、話し合えるようになることを、心から願っています。その様に乳房を意識する生活習慣を『ブレスト・アウェアネス』といいます。ブレスト・アウェアネスとは、①自分の乳房の状態を知る、②乳房の変化に気をつける、③変化に気がついたらすぐに医師に相談する、④40歳になったら2年に1回乳がん検診を受ける、というポイントを日ごろの生活の中で意識する生活習慣とされます。乳がんを早期に見つけることによって、乳房を温存できるばかりでなく、リンパ節も取らなくてよかったり、抗がん剤も省略できたり、治癒率が向上するメリットがあることをもっと多くの女性が知る必要がありそうです。
説明文にて掲載している諸症状で思い当たる節があった場合など、 がんについての疑問・不安をお持ちの方は、お気軽にご相談ください。 自己判断で迷わず、まずは専門家である医師の検診を受けることをお勧めします。








