- HOME
- ����Ɋւ�����
- ����̎�ނɂ���
- �e������
�e������
���L���a�@�̊e�����ᇐf�Â̓���
���L���a�@�̊e�����ᇐf�Â̓���
�͂��߂�
���`�O�Ȃ͗��j�̂��铖�@�̒��ł͂܂��V�����f�ÉȂŁA1977�N�ɍ����ᇂ̐f�Âɓ������邽�߂ɐݗ�����܂����B�����ᇂ́A��ɍ���ؓ��E���b�Ȃǂɂł����ᇂł����A�������獂��҂܂ŕ��L���N��w�ɔ������A�܂����̐悩�瓪�܂ł����镔�ʂɔ������܂��B�����ᇂ�9���ȏ�͗ǐ��Ȃ̂ŁA���̒��ɂ킸���ɉB��Ă��鈫�����m���ɐf�f�����Â��s�����Ƃ͍�����含��K�v�Ƃ��܂��B���@�ł́A�����ᇂ̐f�f���玡�Âւ̐v�����ƓK������}�邽�߁A���`�O�Ȃ𒆐S�ɂ��āA���ː��ȁA�`���O�ȁA��ᇓ��ȁi������ᇉȁj�A�a�����A�זE�f�f���A����������ۂƂȂ��Đf�Âɂ������Ă���܂��B���@�̋��݂́A�@�v���זE�f�f��p���������f�f�A�A�ō����x�Őv���Ȉ�`�q�f�f�A�B��ᇓ��Ȉ�ɂ����S���ƌ��ʂ̍������I�Ö@�ƐV�K�Ö@�̓����A�C1�������z����ڍׂȐf�Ï��̒~�ρA�D���@�ŊJ�������V�K�p���Ȃǂł��B�܂��A���҂���̒��ɂ͓������オ�����̂ŁA���f-�f�f�m��-��p�܂ł̊��Ԃ��\�Ȍ���Z�k�������Ɏ��ÊJ�n���邱�ƁA�܂��ʉ@�����炵���Ê��Ԃ�Z������w�͂��s���Ă���܂��B
�f�ÃV�X�e��
�O���f�@�́A�d�b�ł̗\��1�T�Ԉȓ��Ɏ�f���ł���悤�ɂ��Ă���܂��B����́A�����ł������ꍇ�A�ꍏ���������Â��J�n����K�v�����邩��ł��B���f�����ɁA�摜����ѐj�����̐v���זE�f��p����9���ȏ�̊��҂���ŗǐ������̔��肪�\�ł��B�����̏ꍇ�ɂ́A���f��1�T��ɂ͉摜�f�f�Ɛj�����̕a���f�f���ʂ����p�������߂邱�Ƃ��ł��܂��B���@�ɍۂ��ẮA�厡������]�A�J�V�A����A�V����4�O���[�v�Ƃ��A���ꂼ��ɒS����A���W�f���g��z���Ă��܂��B���Ìv���Cancer Board�ɂ���Č��肳��A��p�O�ɂ́A�厡�ォ���p�@�ɂ��Ă̏ڍׂȐ���������܂��B��p��́A��ᇂ̈����x�ɉ����ĉ��w�Ö@���s�����ۂ������߂܂��B�m��f�f�Ɉ�`�q��͂��K�v�ȏꍇ�ɂ́A�������ŒZ���Ԃɍs�����Ƃ��\�ł��B2013�N�ɖ{�M���̃T���R�[�}�Z���^�[��ݗ��������Ƃɂ��A������̎�ᇓ��Ȉオ�V�K�Ö@���s���̐����m�����Ă���܂��B����܂łɁA�Ĕ���h�����߂ɕK�v�Ȑ؏��͈͂𖾂炩�ɂ���ƂƂ��ɁA�V�����؏��p�����J���������O�ɕ��Ă��܂����B����̗�ଏ������ɂ��ē��X�Z�p���P���s���Aoriginality�̍����V�����f�f�E���Â����H�ɋ����邱�Ƃ�S�����Ă��܂��B
�O���f�f�V�X�e��
���҂����@�����ᇂ̉\��������ꍇ�A�f�Î菇�͍���ᇂƓ��ᇂ̏ꍇ�ňقȂ�܂��B
����ᇂ̏ꍇ�AX�����B�肻�̏�������ǐ��E������\�����܂��B�����̉\�������邩�A�ǐ��ł���p�̕K�v������t�����f����ꍇ�ɂ�CT�EMRI�ȂǕK�v�Ȍ����𑁊��ɍs���܂��B���܂��ؔ����Ă���ȂNjً}�����L��ꍇ�͏�������1�T�Ԉȓ��Ŏ��{���A���@���Â̑̐��𐮂��邱�Ƃ��\�ł��B
���ᇂ̏ꍇ�́A���f��X���i��B�e�j�⒴���g�������s�����̂܂ܒ����ɍזE�f�A�j�������s���܂��B����ɂ�菉�f��������90���ȏ�̊��҂���ŗǐ������������킩��܂��B�����ł������ᇂ̏ꍇ�Ɠ��l1�T�Ԉȓ���CT�EMRI�Ȃǂ��I�����A�������Âւ̑̐��𐮂��邱�Ƃ��\�ł��B
������ᇂ̏ꍇ�A�p�O�̎�ᇐi�s�x�f�f�i�X�e�[�W���O�j��p����܂߂��]�ڂ̌������s�����ߎ��@��PET-CT���B�e���邱�Ƃ��\�Ō���ł͗\��܂ł̊��Ԃ�1�T�Ԉȓ��ʼn\�ł��B
Cancer Board
���`�O�Ȉ�A�`���O�Ȉ�A���ː��Ȉオ���T�Q��W�܂�A�p�O�ɂ͉摜�Ɛ����f�f����؏��͈͂ƍČ��@�����肵�܂��B�p��ɂ͎�p�ޗ��Əp�O�̉摜���ڍׂɔ�r�������邱�Ƃɂ��A�p�O�\���Ɠ����悤�Ɏ�ᇂ����݂������A�؏��͈͓͂K���������A�Č��@�͓K�ł��������A�⏕�Ö@�̒lj��̕K�v���Ȃǂ_���A���Ð��ь���A���Ö@���P�̊�b�I�Ȏ����Ƃ��Ă��܂��B
�����j
�f�[�^�Ɋ�Â�����ᇐ؏�
���Ö@�̊�{�͌����̎�ᇂ����S�ɃR���g���[�����邱�Ƃł��B����ɂ́A���S�Ȑ؏����ł̎�ᇐ؏���p���ł��d�v�ł��B���S�Ȑ؏������m�ۂł���Ύ葫�̐ؒf���s���K�v�͂���܂���B���S�Ȑ؏����Ƃ́A���̕��ʂŐ؏�����Βʏ�Ĕ��������Ȃ��؏��͈͂ł���A���Ȃ̒����ɂ����錤���̒~�ςŏ��X�ɉ𖾂���Ă����؏��͈͂̎w�W�ł��B���S�Ȑ؏����f�[�^�͓��Ȃ̎�p�����ɑS���̐��ƗL�u�̐V�����������������N1��A��͌��ʂ��X�V�����\���Ă��܂��B���S�Ȑ؏����Ɋ�Â���p�v��ɂ��A95%�̊��҂���Ŋ����̉������\�ƂȂ��Ă���܂��B
����ɁA�p�O�̉��w�Ö@�����������ꍇ�∫���x���Ⴂ��ᇂɂ͐؏��͈͂��k���ł���̂ŁA���D�ꂽ�@�\�̊������������鎖���o���܂��B���w�Ö@�̗L�������m���Ă����ᇁi�����x�̍�����ᇂɑ����j�ł́A��p�O���牻�w�Ö@���s���܂��B����ɂ��A�؏��͈͂��k���o���邾���łȂ��A�]�ڂ̃��X�N�����Ȃ��Ȃ�ƍl�����Ă��܂��B
�܂��A���{�݂ň��S�Ȑ؏����m�ۂ�����ؒf�����߂�ꂽ���җl�������Ύ�f����Ă��܂��B�ؒf�ɓ��ӏo���Ȃ����҂���̏ꍇ�́A���ː��≻�w�Ö@��g�ݍ��킹���W�w�I���Ö@�Ǝ�p���@�̍H�v�ɂ��A�S�͂Ŋ��҂���̈ӌ��ɓY���悤�ɓw�͂��Ă��܂��B
���ǂ������@�\�̂��߂̍Č�
�����������s���ۂɂ́A��ᇐ؏���̗l�X�ȍČ��p���K�v�ƂȂ�܂��B���ꂼ��̍Č��@�ɂ͗��_�E���_������܂��B�����Ŏ������͎�p�O�ɂ��̗��_�E���_���\���������Ē�������ŁA���҂��g�Ɏ��Ö@��I�����Ē����܂��B
�Č��@�ɂ͐l�H�ߒu���A���ǍČ��A�ؔ�وڐA�i����������p���܂ށj�A�����ւ̋r�����^�l�H�ߒu���p�A�n�O�Œ��ɂ��r�����p�A���ȂŊJ�������p���؏����]���@�iISP�j�ɂ�鍜�E���ǁE�_�o�ۑ��@��p�X�c�[���������ɂ�鍜�Č��A�Ȃǂ��s���Ă��܂��B�܂��A�؏��ɂ���ʍ����������������ꍇ�ɂ͉��ĂŕW���I�ɗp�����Ă��铯�퍜��p���邱�Ƃ��k����wbone bank �Ƃ̘A�g�ɂ��\�ł��B
��ނȂ��i�s��Őؒf���s���ꍇ�ł��A�ʏ�̐ؒf�ł͂Ȃ���蒷���ؒf�[���������]�`����turn up�@���s�����Ƃōő���̋@�\������}�邱�Ƃɓw�͂��Ă��܂��B
�e�����ᇂ̎��Ð���
2013�`2022�N�x�̎�p�����͉��L�̂Ƃ���ł��B
| 2013 �N�x ��p���� |
2014 �N�x ��p���� |
2015 �N�x ��p���� |
2016 �N�x ��p���� |
2017 �N�x ��p���� |
2018 �N�x ��p���� |
2019 �N�x ��p���� |
2020 �N�x ��p���� |
2021 �N�x ��p���� |
2022 �N�x ��p���� |
|
|---|---|---|---|---|---|---|---|---|---|---|
| �ǐ���ᇎ�p | 333 | 348 | 331 | 378 | 415 | 407 | 372 | 300 | 317 | 323 |
| ������ᇎ�p | 255 | 247 | 253 | 260 | 217 | 218 | 238 | 276 | 271 | 229 |
| ����p�Ǘ� | 588 | 595 | 584 | 638 | 632 | 625 | 671 | 626 | 611 | 627 |
2013�`2022�N�x�̍�����ȂǍ�����������ᇁi������������j�Ɠ����̏Ǘᐔ�͉��L�̂Ƃ���ł��B
| 2013 �N�x �Ǘᐔ |
2014 �N�x �Ǘᐔ |
2015 �N�x �Ǘᐔ |
2016 �N�x �Ǘᐔ |
2017 �N�x �Ǘᐔ |
201 8�N�x �Ǘᐔ |
2019 �N�x �Ǘᐔ |
2020 �N�x �Ǘᐔ |
2021 �N�x �Ǘᐔ |
2022 �N�x �Ǘᐔ |
|
|---|---|---|---|---|---|---|---|---|---|---|
| ���������� ��� |
37 | 45 | 42 | 48 | 29 | 35 | 44 | 52 | 52 | 39 |
| ����� | 134 | 129 | 134 | 142 | 117 | 117 | 116 | 150 | 166 | 143 |
| ���ǐ���� | 121 | 150 | 131 | 120 | 105 | 113 | 95 | 89 | 96 | 92 |
��\�I��������ᇁ@������5�N�ݐϐ�����
���f�����u�]�ڂȂ�
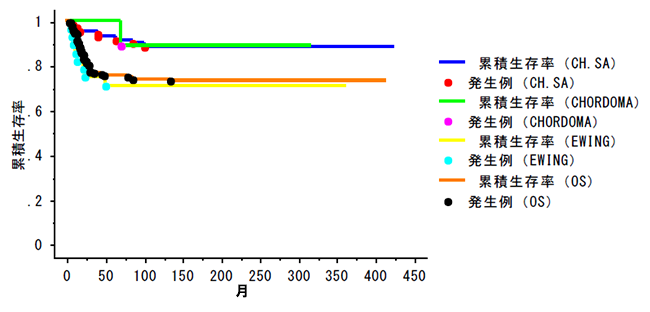
5�N�ݐϐ�����(���f�����u�]�ڂȂ�)
(CH.SA) �����i98��j�F92.8��
(CHORDOMA) �ҍ���i20��j�F100���@
(EWING) �����[�C���O����i8��j: 71.1��
(OS) ������(239��)�F75.4���@�@
������͍���ҁA�S���ʂ��܂�
�ŋ�10�N�Ԃ̍������5�N�ݐϐ�����
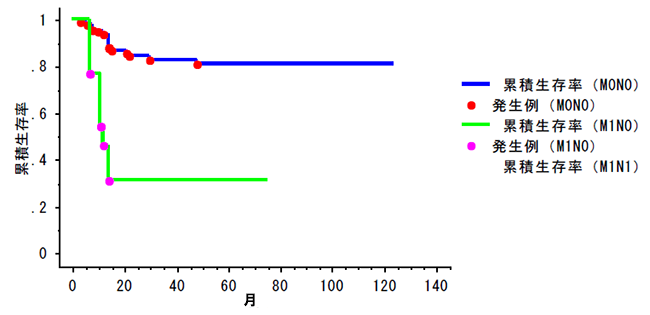
(MONO) ���f�����u�]�ڂȂ��i92��j�F80.7��
(M1NO) ���f�����u�]�ڂ���i13��j�F30.8��
����ҁE�S���ʂ��܂�
��\�I�������ᇁ@������5�N�ݐϐ�����
���f�����u�]�ڂȂ�
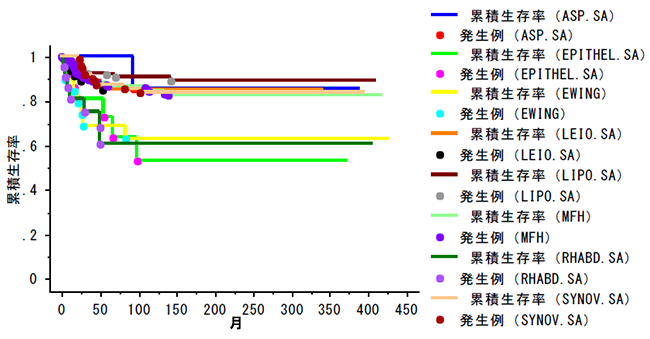
5�N�ݐϐ�����(���f�����u�]�ڂȂ�)
(ASP.SA) �E��������i10��j�F100��
(EPITHEL.SA) �ޏ�����(22��)�F72.7%
(EWING) ���O���[�C���O�i19��j�F68.4��
(LEIO.SA) �����ؓ���i51��j�F84.7��
(LIPO.SA) ���b����i186��j�F91.6���@���������^������
(MFH) ���������`����i366��j�F86.8��
(RHABD.SA) ����ؓ���i22��j�F60.2��
(SYNOV.SA) ��������(91��)�F87.3��
��\�I��������ᇎ�p�̋Ǐ����䗦�i��Ĕ����j
���f���]�ڗ���܂�
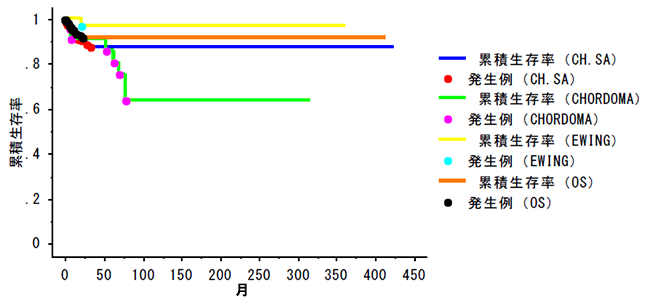
(EWING) ���[�C���O�F96.4��
(CH.SA) �����F87.4��
(OS) ������F91.5��
(CHORDOMA) �ҍ���F63.3��
��\�I�����̋Ǐ����䗦�i��Ĕ����j
���f���]�ڗ���܂�
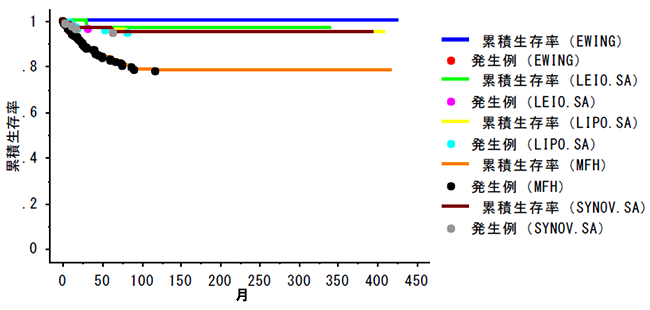
(EWING) ���O���[�C���O�i23��j�F100��
(LEIO.SA) �����ؓ���i50��j�F96.8��
(LIPO.SA) ���b����i188��j�F�@94.6��
(MFH) ���������`����i356��j�@77.7��
(SYNOV.SA) ��������i95��j�F94.6��
�e�����ᇂɂ��Ă̒m��
�����ᇂƂ�
���g�D��ؓ��⎉�b�Ȃǂ̓�g�D�ɐ�������ᇂ̂������̂ł��B�܂����g�D�Ɠ�g�D�ɐ�������ᇂ��Ă��ꂼ�ꍜ��ᇁA���ᇂƌ����܂��B
����ᇂƓ��ᇂ͂��ꂼ��ǐ��A�����ɕ��ނ��܂��B�l�X�ȍ���ᇂ̂����ǐ��̎�ᇂ��ꊇ���ėǐ�����ᇂƌĂсA��������̍���ᇂ��ꊇ���Ĉ�������ᇂƌ������Ƃ�����܂��B���l�ɓ��ᇂł��ǐ���ᇂ̂��ėǐ����ᇁA�������������ᇂƕ��ނ��܂��B
������ᇂ��A���g�D�Ɠ�g�D�Ɍ����������̂����ƌ����A���̔��������g�D�ɂ�荜�̓���Ɠ����ɕ��ނ���܂��B
����A�����̍����ᇂ̒��ɂ͔���������g�D�������g�D�ł͂Ȃ����̑���i�Ⴆ�Ώ������x�Ȃǁj�̂����ł��āi�]�ڂƂ����j��ᇂ��`������ꍇ������܂��B���̂悤�ȍ����̈�����ᇂ𑱔����i�]�ڐ��j���E���ᇂƌ����A�t�ɍ���g�D�ɍŏ����甭���������̂����������E���ᇂƌ����܂��B����������ᇂ̏ꍇ�A����]�ڂ��邱�Ƃ�����܂����p�x�I�ɂ͓�������̓]�ڂ����|�I�ɑ����̂ł��̏ꍇ����̍��]�ڂƂ������Ƃ�����܂��B
�ǐ��ƈ����̈Ⴂ
�ǐ���ᇂƂ́A�����������ʂ��痣�ꂽ���ʂ֓]�ڂ��邱�Ƃ̂قƂ�ǂȂ���ᇂ������܂��B�܂��A��p�Ŏ�ᇓ��Ƀ��X�������Ă���ᇂ��U���i�d�킷��j���Ƃ͊�ł��B
�t�Ɉ�����ᇂƂ́A�]�ڂ��N���������ᇂ������܂��B�܂���p�Ō���ă��X����ᇂɐ荞�ނƗe�ՂɎ�ᇂ��U���A���̌�̎��Â��ύ���ɂ��܂��B�܂���ᇂ͎��͂̑g�D�ɐ[���Z������X�������邽�߁A���傫�Ȑ؏���K�v�Ƃ��܂��B������ᇂɂ͓���Ƃ�����܂��B����Ƃ͍���ؓ��E���b�E�_�o�Ȃǂ̓�g�D�ɐ����鈫����ᇂő̕\�ƌ�ʂ̂Ȃ����ʂɐ����܂��̂Ŕ��琫��ᇂƂ������܂��B����͔x�]�ڂ��N�����₷����ᇂł����A�ꕔ�̓���ł̓����p�ߓ]�ڂ�X�L�b�v�]�ڂ��N�����₷�����Ƃ��m���Ă��܂��B����A�畆����E�����킪��A�q�{����A������A�x����Ȃǂ͑̕\�ɂȂ���ǂ̏��זE��B�זE�ɐ����邱�Ƃ����琫��ᇂƌ����A�ނ��냊���p�ߓ]�ڂ��N�����₷���X��������܂��B
���ۂ̎�ᇂł́A�����̒��ł������x�̍������̂��爫���x�̒Ⴂ���̂܂ŕ�������A�ǐ��ł������̂悤�ȐZ������������ᇂ�����܂��B���̂��߈ꕔ�̎�ᇂł͈������ǐ����̐f�f�͍���ŁA���Âɍۂ��Ă͎��ۂ̎�p�ɐ旧���o���L�x�Ȏ��È�ƕa����ɂ�鐳�m�Ȕ��f���K�v�ƂȂ��Ă��܂��B
���̂悤�ȗLj����̋��E�Ɉʒu�����ᇁi�Lj������ԓI��ᇁj�Ƃ��āA�����זE��A�f�X���C�h�A�����^���ۓ���A�Ǘ������ې���ᇂȂǂ�����܂��B
�Ǐ�Ǝ��Ȑf�f�@
����ɔ��������ᇗގ��̕a�ς͏��Ȃ�����܂��A����̕p�x�͌����č������̂ł͂���܂���B���̂��߁A��ʂɂ͊��҂���t�����܂舫����ᇂ��l���邱�ƂȂ��A��ᎂ���u���Ă��邱�Ƃ������悤�ł��B�f�f�̒x���ǐ��ƊԈ���čs�������Â�����̎��Ð��т�s�ǂɂ��Ă���̂������ł��B
�����ŁA�ȉ��̂悤�ȏǏL��܂������x������f���Ă��������B
����ᇂ̏Ǐ�
- �葫�̈ꕔ�����Ă���B���̕����������Ă��ɂ݂͂Ȃ��B�G��ƔM�������Ă���B
- �葫�̊߂��Ȃ���Ȃ��Ȃ�B
- ���ׂȊO���ō��܂��N����B���܂��N���肻���ɂȂ�ƒɂ݂�������B
- ���̕a�@�ō���ᇂ̋^�����w�E���ꂽ�B
���ᇂ̏Ǐ�
- �葫�̋ؓ��ɂ���ݑ�ȏ�̖��ɐ���ᎂ�G���B�i�s�������̂ł͂��Ԃ��傩��o���[�{�[����ɒB������̂�����B
- ��ᇕ��͎��āA�G��ƔM�������Ă��邪�ʏ퉟�����Ă��ɂ݂��Ȃ��B
- �傫���Ȃ�ƕ\�ʂ��e�J�e�J�ƌ���������A�Ö��������o�Ă���B
- ��ᇂ͐G��Ƃ悭���������̍���ؓ��ɐZ������Ɠ����ɂ����Ȃ�B
�f�f�̏��Ȏ�
�O���͎�ᇂ�S�z����Ă��鑽���̊��҂����Z���Ԃɐf�@���A��ᇂ���ᇂłȂ����A��ᇂł���Ηǐ��������������߂�Ƃ���ł��B���̍ۊ��҂��v�̂悭��t�̎���ɓ����Ă��������Ɛf�f���e�ՂƂȂ�܂��B�����Ŏ�f�O�Ɉȉ��̎���ɂ��ċL�������Ă��������Ă���Ə�����܂��B
- �C�ɂȂ�Ǐ�H
- ��ᎂ�G��邩�ۂ��H
- �N���Ɏ�ᇂ����ƌ���ꂽ���H
- ������Ǐ�ɋC�Â������H
- �傫���Ȃ��Ă��邩�H
- ����܂œ��ʂȕa�C�ɂ����������Ƃ����邩�H���H�ǂ�Ȏ��Â������H
�f�@�ł́A��ꂽ���������Ă��������A�傫����\�ʂ̐F�A�\�ʂ��X���[�Y�ɐG��邩�S�c�S�c���Ă��邩�A��ᎂ̌����≷�x�A���͂Ƃ悭�������A�����p�߂�G��邩�ۂ��Ȃǂ��`�F�b�N���܂��B���̂��ߋC�ɂȂ�ꏊ���I�o���₷�������Ŏ�f����邱�Ƃ������߂��܂��B
�f�f�̎菇�ƌ����@
���҂����@�����ᇂ̉\��������ꍇ�A�f�Î菇�͍���ᇂƓ��ᇂ̏ꍇ�ő����قȂ�܂��B
����ᇂ̏ꍇ�A�����g�Q���B�e�iCR=computed radiography�j���s���A���̏�������ǐ��E������\�����A�����̉\�������邩�ǐ��ł���p�̕K�v��������ꍇ�ɂ�CT�EMRI�Ȃǂ�K�X�s���܂��B�ً}��������ꍇ��1�T�Ԉȓ��Ŏ��{�����@���Â̑̐��𐮂��܂��B
���ᇂ̏ꍇ�́ACR��A�����g�������s�������ɐj�������s���܂��B����ɂ���95%�̕��ł��̓��̓��ɗǐ��������������܂�܂��B�����ł������ᇂƓ��l�ɁA1�T�Ԉȓ���CT�AMRI�Ȃǂ��I�������Âւ̑̐��𐮂��܂��B
���̂悤�Ȑv���ȑΉ��́A��������̗��@��w�Ǝd���Ɛf�Â̗����̂��߂ɂ͕s���ƍl���Ă���܂��B
�����@�ƖړI
1.�����g�Q�������iCR=computed radiography)
CR�ł͍��̕ω�����łȂ��ؓ��⎉�b�̕ω������ᇂ̐��i��f�f���܂��B���̌����ɂ��A����ᇂ�9���ŗLj����̐f�f���\�ł��B���ᇂł́A���ւ̐Z���̗L���A��ᇂ̑��ݐf�f����i�f�f���s���܂��B�����ʂ�����MRI��CT���o���������݂ł��A�b�q�͑S�̑���c������̂ɕs���Ȍ����@�ł��B
2.�����g����
�O���ōs���ȕւȌ����@�ł���A��ɓ��ᇂɍs���܂��BCR�Ŕ���Ȃ���ᇂ̔������ᇂ̐��i��\�����邱�Ƃ�ړI�Ƃ��Ă��܂��B�܂���p��̍Ĕ��̃`�F�b�N�ɑ傫�Ȗ������ʂ����Ă��܂��B
3.�j����
�Ǐ��������s���A��ᇂɒ��ڐj���h���āA���̈ꕔ���̎悷�錟���ł��B�j�����œ���ꂽ�ޗ��ōזE�f�f�i�זE�f�j�ƕa���f�f���s���܂��B�זE�f�͍̎悵���g�D��ׂ��čזE�̌`��z��f�f��t���܂��B�f�f�܂łɖ�40����K�v�Ƃ��܂��B�זE�f�̐f�f���͈�ʓI�ɂ�60%�ƌ����Ă��܂����A���@�̐��f�f�m�ɂ��ǐ������̐��f����90�����z���Ă���ɂ߂č����M�����Ă��܂��B�a���f�f�ł́A�l�X�Ȑ��F���\�ł���A�`�Ԃ݂̂ł͔��f������זE�̐��i�𖾂��ɂ��邱�Ƃ��ł��܂����A�f�f�ɂ͐����K�v�ł��B
4.CT
�̂�f�ʑ��Ƃ��ĕ`�o����w�������ł��BCR��肳��ɏڍׂɎ�ᇂ̕��ʂ�\���A���j��̗l�q�������ɂȂ�܂��B���e�܂��g�p����ƁA��ᇓ��̉A���ǂ̕��z���ᇂƌ��ǂƂ̊W������܂��B���e���s���ۂɂ́A�H������������܂��B�܂��A������ᇂł́A�x�ɓ]�ڂ��邱�Ƃ������̂�CT�ɂ��x�̌����͕s���ł��B
�[���ꏊ�ɐ����A�\�ʂ���G��Ȃ���ᇂł́A�ʏ�̐j�����͍���ł��邽�߁ACT�Ŏ�ᇂ̈ʒu���m�F���Đj�������s���܂��B�����CT�K�C�h���j�����ƌ����܂��B
5.MRI
�̂ɋ��͂Ȏ���������A�̂̓����̐��f���q���甭������d���M�������m���R���s���^�[�����ŎB�����錟���@�ł��B���f���q�̑������𑽂��܂ޑg�D�ɐM�������������̏��Ȃ��g�D�ł͐M���͏��Ȃ��Ȃ�܂��B���e���܂ނ������������ŎB�e���܂��B��ᇂ̓����\����Ӊ��ւ̍L������ł����Ăɕ`�o����̂ŁA�f�f���p�v��A���Ì��ʂ̔���ɕs���ł��B
6.�j��w�i�A�C�\�g�[�v�j����
���V���`�́A�e�N�l�V�E���iTc�j�ӎ_��������Ö����˂��A2�|3���Ԍ�ɉ摜���B�e���錟���ł��B����̍��]�ڂȂǑ������̍��a�����ǂ��܂ōL�����Ă���̂���m��̂ɗL�p�ł��B�܂��A���a�������������ۂ��̔���ɂ��L���ł��BFDG-PET�����́A�������̎��Ì��ʔ����]�ڑ��̌����ɗL�p�ł���A�H���������K�v�ł��B�T�C�Y���������Ă��G�l���M�[��������a�ς������邱�Ƃ��\�ł���A�ޏ�����⌌�Ǔ���ȂǓ�g�D�ɑ����]�ڂ𗈂��₷������ɂ����Ă͕K�{�̌����ł��B
7.�������e
�����ɑ��e�܂𒍓�����ᇕ��̌��Ǘʂ�傫�Ȍ��ǂƂ̊W��m��̂ɉ��p���܂��B���w�Ö@���L���ȏꍇ�ɂ͎�ᇕ��̌��ǂ���������̂ŁA��ᇂ̎��Âւ̔�����m��ړI���p�v��𗧂Ă�ۂɎ��{���܂��B�܂��A���ǂ��L�x�Ȏ�ᇂł́A��p�O�ɉh�{���ǂ�ǂ����āA��p���̏o�������炷�Ƃ������ÖړI�ōs���܂��B������ǐ��p�ƌ����܂��B�Ғłɐ����������זE��ł́A�ǐ��p���J��Ԃ��s�����Ƃ�����܂��B�f�f�ړI�݂̂ł���A�Ö��ɑ��e�܂��}���������ĎB�e����CT�����ő�p����܂��B
8.��`�q����
�ꕔ�̓���ł́A�L������`�q�ƌĂ����ٓI�Ȉ�`�q�ُ���������Ƃ������Ă��܂����B�]���̕a���g�D���������ł͐f�f������ȏꍇ�ɗL�p�Ȍ����@�ł��B�L������`�q�́A�]���m���Ă������[�C���O����A��������A�S�t/�~�`�זE�^���b����A�E���^����ؓ���̂ق��A�ŋ߂ɂȂ��đ����̎�ᇂŎ��X�ƐV�������Ȃ���Ă��܂��B���@�ł͕��݂̂������Ŗԗ��I�ɍ������x�ŃL������`�q�f�f���ʂ��Z���Ԃœ�����̂ŁA�����ɐf�f���m�肵���Â��J�n���邱�Ƃ��ł��܂��B���̂��Ƃ́A�זE�̌`�ɓ������Ȃ��A�����������x���ɂ߂č����~�`�זE����̐f�f���Â�v���ɍs���̂ɋɂ߂ėL�p�ł��B
�����ᇂ̈����x����
�����ᇂ́A�X�㈫���Ɨǐ��ɕ������Ă��܂��B�������A���ۂɂ́A���m�ɗǐ������Ƃ����ӂ��̃O���[�v�ɕ�������̂��̂ł͂���܂���B���̒��ԂɈʒu�����ᇂ�����A�܂��A�ǐ������̊e�O���[�v�̒��ł����i���قȂ鎾�����܂܂�Ă��܂��B
�ǐ����
��ᇂ̔d���]�ڂ�������ᇂł��B���Ȃ킿�A��ᇂɐ荞��ł�����I�Ɏ�ᇂ̎c�����Ȃ���A��ᇂ��U����đ��B����i�d�킷��j���͊�ŁA�܂����u�]�ڂ��邱�Ƃ�����܂���B�p��̍Ĕ��͊�ł���A���̎��ÂƂ��Ă͍���ᇂł͑~ঁA���ᇂł͒P���ȓE�o���s���܂��B
�Lj������ԓI���
��ᇂ̋Ǐ��ł̔���͐���ł������u�]�ڂ����Ȃ���ᇂ��ɓ]�ڂ����ᇂ��܂܂�܂��B����ᇂł́A�����זE��܂܂�܂��B���ᇂł́A�f�X���C�h�A�Ǘ������ې���ᇂ�����^���ۓ���Ȃǂ��܂܂�܂��B���̎��Â͑g�D�^�ɂ���ĈقȂ�܂����A��ʓI�ɍ���ᇂł͓O�ꂵ���~ঁA���邢�͈ꕔ���͑g�D���܂߂Đ؏����܂��B���ᇂł́A�f�X���C�h�����������̏ꍇ���͂̑g�D���܂߂��L�͐؏����K�v�ƂȂ�܂��B
�������
�R�̃O���[�v�ɕ����čl���邱�Ƃ��ł��܂��B
�O���[�v1.�]�ڂ���p�x���Ⴂ���߁A���S�Ȑ؏����Ŋm���ɍL�͐؏����鎖����{�ł���A�]�ڂ��Ȃ���Ύ�p��ɉ��w�Ö@�͍s���܂���B
�O���[�v2.�g�D�w�I�Ɉ����x�i���P�j�������A�]�ڂ�Ĕ���������ᇂł��B�摜�ł͂����肵���]�ڂ������Ă��A�����ȓ]�ڂ����łɑ��݂��Ă���\���������̂ŁA���w�Ö@���K�v�ł��B���w�Ö@�ɂ́A�p�O����s���ꍇ�Əp��ɊJ�n����ꍇ������܂��B�p�O���w�Ö@���L���ł���ΐ؏��͈͂��k�����鎖���ł��܂��B
�O���[�v3.�g�D�w�I�����x�ɊW�Ȃ����łɉ��u�]�ڂ��Ă����ᇂł��B �]�ڐ�Ƃ��ẮA �����p�߁A�x�A���Ȃǂ�����܂��B���w�Ö@���ɍs���A�������Ɠ]�ڑ��̐؏����s���܂��B�a���̐؏�������ꍇ�ɂ́A���ː����Âp���܂��B
�i���P�j�g�D�w�I�����x�Ƃ́A�������邢�͎�p�ޗ��̌�������������ސ�������ᇂ̓]�ڂ��Ղ��̂��Ƃł��B
���Î菇�Ǝ��Ö@
���@���Ă���̎菇�͎�ᇂɂ��قȂ�܂��B
��������ᇂł́A�������[�C���O����Ȃǎ�p�O���牻�w�Ö@���s����ᇂł́A�{��p�̑O�ɐ؊J�����p���s���܂��B���̗��R�́A��p�O�ɉ��w�Ö@�Ȃǂ̏p�O�Ö@���s���Ǝ�ᇑg�D���`�q�ɕω��������邽�߁A�f�f���ÂɕK�v�ȏ�����Ȃ��Ȃ邩��ł��B
����ǐ�����ᇂ�����E�T����������Ȃǂ̎�ᇂł͏p�O�Ö@���s��Ȃ��̂ŁA�摜��j�����őg�D�f�f�����܂�ΐ؊J�������s�킸����I�Ɏ�p���s���܂��B(�\1![]() 38KB)
38KB)
���ᇂ̏ꍇ�����l�ȍl�����Ő؊J�������s�����ۂ������肵�܂��B
�~�`�זE����O���[�v�i����ؓ���A����[�C���O����Ȃǁj���ᇂ����傠�邢�͌��ǂ�_�o�ɐڂ��p�O�ɉ��w�Ö@����ː��Ö@���s�����ɂ͐؊J�������s���܂��B����A�ǐ����邢�͏p�O�Ö@���s��Ȃ��啔���̓����ł́A�j�����̐f�f�����Ŏ�p���s���܂��B(�\2![]() 45KB)
45KB)
��p�Ö@
�����ᇂ̎��Ö@�́A��p����{�ł��B�ǐ��ł́A���҂����e�I�ɂ��@�\�I�ɂ���Q���Ȃ���Ηl�q�����邾���ł��ǂ����̂�����܂��B�������A�����̉\���������ł�����A�f�f���m�F���邽�߂ɂ���p���������߂��܂��B�����ł͎�p�������邽�߂ɍł��m���Ȏ�i�ł��B����ɁA�����ł��]�ڂ��₷����ᇂ≻�w�Ö@�̌��ʂ����҂ł����ᇂł͎�p�O�ɉ��w�Ö@���s�����Ƃ�����܂��B
1.�ǐ���ᇂ̎�p
a)�����
- �؏�
����I�Ɍ�����a�������c���Ȃ��悤�ɐ��퍜����؏����܂��B
�ΏۂƂȂ��ᇁF�O����A�ލ�����Ȃ� - �~�
�a��������I�Ɍ����Ȃ��Ȃ�܂ő~ং��܂��B�~ঌ㎩���̍��Ս�����̍��ڐA���邢�͐l�H���ڐA���s���܂��B
�ΏۂƂȂ��ᇁF�����זE��A���X��A�����ȂǁB
���X��ł́A�a�������̐������ɐڂ��Ă���ƃV�����g�Ö@�̂ݍs���܂��i���X��̍��Q�Ɓj�B - ���W�I�g�Ďp
���W�I�g��p���č��M�ŕa�������Ă����Âł��B�ލ������ꕔ�̓]�ڐ�����ᇂɗp�����܂��B���@�ł́A���ː��f�f���Ƌ����ōs���Ă���܂��B
b)����
- �؏��A�E�o
��ᇂ����͂̑g�D���甍�����ē���I�Ɏ�ᇂ������Ȃ�܂Ŏ�菜���܂��i�Ӊ��؏��j�B
�_�o���Ȃǂŕa�������S�ɐ؏�����Ƒ傫�ȋ@�\��Q��������ꍇ�ɂ́A�a���̎�ȕ����̂ݐ؏����@�\��ۑ�����ꍇ������܂��i�a�����؏��j�B
�؏��E�E�o�̑ΏۂƂȂ��ᇂɂ͎��b��A�_�o���A�F�⋐�זE��Ȃǂ�����܂��B
2.������ᇂ̎�p
a)�L�͐؏�
�L�͐؏��Ƃ́A��ᇂ��I�o���Ȃ��悤�ɐ���g�D�ŕ�ނ悤�ɂ��Đ؏�������@�ł��B�g�̂̒��ɂ́A�����A��A�ؖ��Ȃǂ���ᇂ̐Z���ɑ��Ē�R���������g�D�i�o���A�[�j������A���̃o���A�[�̋@�\�𗘗p���Đ؏��v��𗧂Ă܂��i�����I�L�ؖ@�j�B�o���A�[�̖������ʂł͎�ᇂ���K�v�ȋ����𗣂��Đ؏����܂��B�@�܂��A��ᇂ̔���l���ɂ́A��ᇂƐ���g�D�Ƃ̋��ڂ����Ăȃ^�C�v�ƕs���Ăȃ^�C�v�i�Z�����j�̃^�C�v������A�Z�����������ꍇ�ɂ́A���L�͈͂Ȑ؏���K�v�Ƃ��܂��B��ᇐ؏��ɍۂ��ẮA��ᇂ̑g�D�^�ɂ���ĈقȂ���S�Ȑ؏������l�����Ȃ���A�Ĕ���h���A���ŏ����̐؏��Ŋ����@�\���ł��邾����������K�v������܂��B���S�Ȑ؏����Ƃ́A�]�ڂɂ��Ȃ��p��Ĕ�����10%�����ɂ���؏��͈͂ł��B���̈��S�Ȑ؏������m�����邽�߂ɁA�@��p�P�Ƃ̏ꍇ�A�A�p�O���w�Ö@��p�O���ː��Ö@�p�����ꍇ�A�ɂ�������ۂ̐؏��͈͂Ɨ\��ɂ��Ẳ�͂��s���A���N3���Ɍ��\���Ă��܂��B
b)����������p
���S�Ȑ؏����̊T�O�Ɋ�Â��Ď�ᇂ�؏�������ɂ́A����ꂽ�g�D��@�\�������ɍČ����邩���d�v�ȉۑ�ɂȂ�܂��B�ǍD�ȋ@�\���ێ��ł���Ί������������邱�Ƃ��\�ƂȂ�܂��B�ǍD�ȋ@�\�������������̂��߂ɂ͑����̍Č��̑I������ł��邩�ǂ�������ɂȂ�܂��B���̖ړI�̂��߂ɁA���@�ł͐l�H�ߒu���A�p�X�c�[���������ڐA�A���퍜�ڐA�A�i���Ǖ��t�j���ƍ��ڐA�A���ƐÖ����邢�͐l�H���ǂ�p�������s�Č��A��وڐA�ȂǗl�X�ȑI�������������Ă��܂��B
��)�ؒf�A���f
���������������ꍇ�Ɉ��S�Ȑ؏����̊m�ۂł��Ȃ����A�l�X�ȍČ��@����g���Ă��𗧂葫�ƂȂ�Ȃ��Ƃ��ɑI�����܂��B���ɐؒf�ƂȂ����ꍇ�ł��A�]���̒P���Ȑؒf�ȊO�ɂł��邾������������ۑ����`���ŗǍD�ȕ��s���ł���悤�ȉ�]�`����i��1�jturn up�@�i��2�j���I���ł��܂��B
(��1)��]�`��
��ڍ��̎�ᇂ�؏�������A�c���������̉��ڂ�O��180°��]���Đؒf���ɐڍ�������@�ł��B�f�[�ɋ`�������܂����A���̊߂����������G�̂悤�ɓ�������̂Ō������^�����\�ł��B���_�́A��ڂ̐�ɑ����t�ɂ�����ԂȂ̂ŁA���e�I�ɂ�turn up�@�����܂��B�����ɂ͂���܂���B
(��2)turn up�@(�܂�Ԃ��@)
��ڍ��̎�ᇂ̐؏���A�c�������ڂ𑫊ߋ߂��Őؒf���A���̕����ڍ��̐ؒf�[�ɐ܂�Ԃ��Đڍ�������@�ł��B��]�`�����I������Ȃ��ꍇ�ŁA���������l�H�߂̏�����ɏ�������܂��B�P�Ȃ�ؒf��蒷���f�[���m�ۂ���邽�ߋ`���������e�ՂŁA�����p���ǍD�ł��B�������A�G�ߋ@�\��������̂ŁA�@�\�I�ɂ͉�]�`�������܂��B
�Ĕ��̊댯�������Ȃ��Ă��葫���c�����Ƃ���]����銳�҂���ɂ͊����������s�킴��܂��A���̏ꍇ�͏����ł��Ĕ���\�h���邽�ߕ��ː����Âp���܂��B
���w�Ö@
�����Ƃ��ē_�H�ōs���܂��B�g����܂ɂ́@�A�h���A�}�C�V���iADM)�E�C�t�H�X�t�@�~�h(IFM)�A�V�X�v���`��(CDDP)�A�J���{�v���`�� (CBDCA)�A���g�g���L�T�[�g(MTX)�A�G�g�|�V�h�A�Q���V�^�r���A�h�Z�^�L�Z���A�A�N�`�m�}�C�V��D�A�V�N���t�H�X�t�@�~�h�iCPM)�A�g���x�N�e�W���A�G���u�����A�p�]�p�j�u�i�����j�A�Ȃǂ�����A�������̖�܂�g�ݍ��킹�Ďg�p���܂��B
- �p�O�ɉ��w�Ö@���s���ړI�ɂ�
�E��ᇂ��k�������A�����S�ɋ@�\�I�Ȏ葫���c��
�E�摜�Ɏʂ�Ȃ��悤�ȏ����ȓ]�ڑ��𑁊����玡�Â���
�E�ǂ̖�܂��L�����̔���ɗ��p���� - �p��ɉ��w�Ö@���s���ړI�͓]�ڂ̗\�h�ł��B����Ԃ́A�N��A�����A�p�O���w�Ö@�̌��ʂȂǂ��l�����Č��肵�܂��B�����悻�̖ڈ��Ƃ��ẮA1��������1�������Ɉ�x�A�]�ڂ��o�Ȃ����3-6����x�ł��B�g�p�����܂ɂ���ē��@���邢�͊O���ōs���܂��B���l�̓����ł́A�Ȃ�ׂ��O���ł̉��w�Ö@���s���悤�ɂ��Ă��܂��B
- ���҂����������q����̏ꍇ�ɂ́A���H�����ەa�@�����ȂƘA�g���ĉ��w�Ö@���s���Ă���܂��B
- �W���I�ȍR����܂̌��ʂ��s�\���ŐV�K��܂ɂ�鎡�Â��K�v�ȏꍇ�ɂ́A���@�̑�����ᇉȂŎ��Â��s���܂��B�V�����̎g�p�ɏK�n������ᇓ��Ȉ�ɂ�鎡�Â����ǂ����ʂ������邱�Ƃ��ł��邩��ł��B
- 5. �V�K��܂ɂ́A�ی��g�p�����F���ꂽ�p�]�p�j�u��g���x�N�e�W����G���u�����̑��ɁA�������̖����F�������܂��B���݁A����ɑ���V������܂̊J���������𑝂��Ă���A����̎��Ñ̌n���傫���ς��\��������܂��B
- ���w�Ö@�ɂ́A�������⌌�����������鍜���}���A�E�сA�f�C�A�H�~�s�U�A�t���@�\�̒ቺ�ȂǗl�X�ȕ���p������܂��B���_�Ɨ��_��ǂ�����������Ŏ��{���邱�Ƃ���ł��B
���n�r���e�[�V����
�p��̗ǍD�ȋ@�\���m�ۂ���ɂ́A�ł��邾�������������烊�n�r���e�[�V�������n�߂�K�v������܂��B����͓��@���Ԃ�Z�����Љ�A�𑣂���ł��d�v�ł��B���@�ł͎�ᇂ̊��҂���̂��߂̐��̗��w�Ö@�m���ƗÖ@�m�����ÊJ�n�̎��_�����l��l�̊��҂���փ��n�r���e�[�V�����E�v�����𗧂čŗǂ̋@�\�m�ۂ̂��߂ɓw�͂��Ă��܂�
����ᇂ̎�ނƓ���
����ᇂɂ͌������Ƒ�����������A����������ᇂɂ͗ǐ��ƈ���������܂��B�i�\3�j�����ł́A��Ȏ�ᇂɂ��Ċȗ��ɐ������܂��B
�ǐ������
�d��A�]�ڂ̃��X�N�̖�����ᇂł��B
1.�����(�O����Ƃ�����)
������������C�t�����Ƃ̑�����ᇂł��B
�葫�̒������i���Ǎ��j�̗��[�ɃL�m�R��`��`�̍��̖c���������܂��B�a���̕\�ʂ��g�D�������A���̕����X�ƌĂт܂��B��X�̉��ɂ͍�����������̍����ƂȂ����Ă��܂��B�g�����L�тĂ���Ԃ͎�ᇂ��傫���Ȃ�܂����A�����̒�~�Ƌ��Ɏ�ᇂ̔���͎~�܂�A��X�͔����Ȃ�܂��B�������őS�g���ɐ�����ꍇ�ƒP���̏ꍇ������܂��B �܂�ɓ����⍜��������܂��B�@���l�œ�X��2�Z���`�ȏ゠������A��ᎂ��傫���Ȃ����肷��ꍇ�͈��������^����p���K�v�ł��B
�����̋^�����Ȃ��ꍇ�ɂ́A���҂���̓��퐶������������Ă��邩���������\�������鎞�Ɏ�p���s���܂��B��p���s���ۂɂ͓�X��S�Đ؏����邱�Ƃ���ł��B
2.�����
��ɁA�葫�̏����Ȓ������i�Z�Ǎ��j�ɐ������̎�ᇂł��B�����g�Q�����ł́A�����~�`�`�ȉ~�`�ɋz������Č����܂��B��p�́A�ɂ݂⍜�܂��������ꍇ�ɁA�~ঁA���ڐA���s���܂��B�傫�Ȓ��Ǎ��ɐ����A�����ɐΊD�����������Ƃ�����܂��B�a�����傫���A�����g�Q�����œ����Ƌ�ʂ�����ꍇ�ɂ́A�Ǐ����Ƃ���p���K�v�ł��B
3.���זE��S�t���ێ�
���̋߂��̏�r���A�Ҋߋ߂��̍��ՁA��ڍ��ɍ��z���������E���Ăȕa�����`�����܂��B
�O�҂ł͓����ɐΊD�����������Ƃ�����܂��B�ʏ�ɂ݂Ȃǂ̏Ǐ����Ĕ��������̂ŁA���܂̗\�h�Ɛf�f�m��̂��߂Ɏ�p���s���܂��B���Â͑~ংƎ��ƍ����邢�͐l�H���ڐA�ł��B
4.�ލ�����
���̋߂��̏�r���A�Ҋߋ߂��̍��ՁA��ڍ��ɍ��z���������E���Ăȕa��(nidus)���`�����܂��Bnidus���͂ł́A���̔�����g�D�ɉ��ǐ��ω��������܂��B�ʏ�ɂ݂Ȃǂ̏Ǐ����Ĕ�������܂��̂ŁA�u�ɂ̃R���g���[���Ɛf�f�m��̂��߂Ɏ�p���s���܂��B���ẤAnidus�̑~ং�W�I�g�ł̏Ď܂ł��B�~ঌ�ɍ��܂̊댯��������ڐA������ɂ��⋭�i���Œ�j���s���܂��B���W�I�g�Ďp�ł͍��ڐA����Œ肪�s�v�ł���A�����ɑމ@�\�ł����A���S�Ɏ��{�\�ȕ��ʂ����肳��܂��B
5.����זE��
�����̔w���ɐ����邱�Ƃ̑�����ᇂł��B
�p�x�͏��Ȃ��a�����ł͍����c��ݓ����͍����z������Č����܂��B�ލ�������傫�����c������F�߂܂����A�������̏����ł͗ލ���Ƌ�ʂł��܂���B���Â͕a�����̏\���ȑ~ং��؏����s���܂��B��������������ΓK�X���ƍ���l�H���ڐA���K�v�ƂȂ�܂��B
6.���ې����玿�����E�������ێ�
�O�҂͏����ɂ݂��鍜�玿���a�ςŕG�߂��班�����ꂽ�����[���ɐ�����a1�Z���`���炢�̖A��̏����ȍ��z�����a�ςł��B�����͎��R�Ɏ������邽�߁A��p�����ɒ���I�ɐf�@���邾���ŗl�q�����܂��B
��҂͍������ɍL����A���ԂƋ��ɂ������傫���Ȃ�܂��B�ɂ݂��łĂ���ƍ��܂̑O���ł�����~ঁA���ڐA���K�v�ł��B
7.�Ǘ������X��
�����ɔ������鍜���ɉ��F�����t�̂��܂�a�ςł��B�ŏ��͍��̐������ɐڂ��Ă��܂����A�N��ƂƂ��ɐ��������痣��A���̒��S���Ɉړ����܂��B��r��������ł͂����Ύ�ᇂ̑��݂ɋC�Â����A�싅�ȂǂŘr���g�������ɍ��܂��N�����A��t����f���܂��B���ẤA�������ɕa�����ڂ��Ă���Ƃ��ɂ͌����i�V�����g�j�Ö@���s���܂��B���̎����ɏ\���ȑ~ং��s���ƍ��̐�����Q���N�����܂��B�t�ɐ�����Q������悤�Ƃ��đ~ং��s�O�ꂾ�ƍĔ����J��Ԃ����ƂɂȂ�܂��B�����őI�������̂��A�����Ö@�ł��B����́A����̃l�W��a���̒��ɗ��u���āA�����ɒ��܂����g�D�t�����O�ɗU�����鎡�Âł��B����̃l�W���l�܂�Ȃ���Εa�����Ɏ���ɍ����`�����ꎡ�����܂��B�������A�ꕔ�̏Ǘ�ł́A�ꎞ�I�ɍ��z���͉��P���܂����A�₪�Ē���̃l�W�����ēx���̋z�����i��ł��܂��B�K�������Ö@�ł́A���Ղ��������ēx������p���J��Ԃ��Ă����قǖ��͂���܂���B�܂��A���z���͂�����x���P����܂��̂ŁA���܂̊뜜�����Ȃ��Ȃ�܂��B���̂��ߓ�����p���J��Ԃ��A�a�������������痣��鎞����҂����ł��܂��B
��ᇂ������������痣��Ă���̎�p�́A�~ং�O�ꂵ�\���Ȏ��ƍ���l�H���ō����������[�U���܂��B
8.���ې����ٌ`��
�X���K���X��̃����g�Q���������������a�����`�����܂��B�������ɐ����邱�Ƃ�����܂��B�������a���ɁA�畆�̃J�t�F�I���F�̕�ǁA�z�������ُ̈�i�����͐����n�j���Ĕ�������ƃA���u���C�g�nj�Q�ƌĂ�܂��B
�a�����̍��́A�������S���l�̌ł��ƂȂ邽�߁A��ڍ��ɐ�����Ɖd�̃X�g���X�ɂ���ڍ��̜^�Ȃ�����ɑ������Ă��܂��B���̕ω��͗r�����̏�Ɏ������ό`�ŁA“�r�����̏�ό`”�Ƃ��ėL���ł��B
���Â͍��ό`��������O�ɍs��������ŁA���̎�i�Ƃ��č��̎ア�����𐑓��B��v���[�g�ŕ⋭���܂��B�a�������������邱�Ƃ͕K�������K�v����܂���B �������I����������A���ό`��I������ᇁi������Ȃǁj�������邱�Ƃ�����܂��̂Œ���I�Ȑf�@����ł��B
9.�����ۈٌ`��
���ڍ����������̔玿�ɐ��ې����ٌ`���Ɠ����悤�ȉ摜���������������ł��B�g�D���͐��ې����ٌ`���Ə����قȂ��Ă���A���ɃA�_�}���`�m�[�}�ƌ��������x�̒Ⴂ�������F�߂邱�Ƃ�����܂��B���R�������邱�Ƃ�����܂����A�a�����傫�ȏꍇ�ɂ͐������s���܂��B
10.�q�X�`�I�T�C�g�[�W�XX
��ɁA�����ɐ����鍜�ω��ł��B���̍��⍜�Ղ̍��ɒP�����邢�͑������̌����������悤�ȍ��z�����������a�ςł����A�葫�ɐ����邱�Ƃ����Ȃ�����܂���B�����܂ꂻ���ȏꍇ�͑~��ڐA���s���܂����A��p�̓���Ƃ��͐��������ˊȒP�ȑ~ং��s�������ł������͎��R�������܂��B
�Ǘ����Ƒ������̏ꍇ�����荜�a�ς����ł�����D�_���������Ƃ�т܂��B���ȊO�̏Ǐ�Ƃ��āA�z�������ُ��A���ǁA����ɏd�Ăȓ�����Q�����Ƃ�����܂��B
11.�����K���O���I��
�ߋ߂��̍����~�`�Ɍ����������������܂��B���R�A�����g�Q���B�e�����Ĕ�������邱�Ƃ������a�ςł��B���z�����ɂ͔����������肻�̒��ɂ̓[���[��̔S�f�ȉt�̂����܂��Ă��܂��B�����͖��Ǐ�ł���A���Â������l�q�����܂����A�ɂ݂̌����Ǝv����ꍇ�ɂ́A�~��ڐA�p���s���܂��B
12.�����זE��
��ڍ��E�����E��r���E���ՂȂǂɑ傫�ȍ��z���Ɣj����Ă����r�I�p�x�̍�����ᇂł��B�啔���͗ǐ��œ]�ڂ��邱�Ƃ͂���܂��A��10���ɓ]�ڂ��Lj����̋��E�Ɉʒu�����ᇂƂ���Ă��܂��B�Ĕ����₷�����߁A�O�ꂵ���~ংƒlj����u�i�A���R�[�������Ȃǁj���s���܂��B�~ঌ�̍��������ɂ́A���Z�����g�A���ƍ���l�H�����[�U���܂��B
���̔j�L���͈͂ɂ���ԂƜ늳�����̉���������ƂȂ�A�l�H�߂Œu��������Ȃ��Ȃ�܂��B���ʂɂ���Ă͌��Ǖ��t���C���ڐA�����{���邱�Ƃ�����܂��B�~এp��̍Ĕ����͖�10-15���ŁA�Ĕ������ꍇ�ɂ́A�ēx�̎�p���K�v�ƂȂ�܂����ŏI�I�ɂ͊������܂��B�ŋ߂ł́A�f�m�X�}�u�Ƃ������^�ɂ���ċ��זE��̑��B�𐧌�ł��邱�Ƃ��������Ă��܂����B���Ղ�ҒłȂǂɐ������傫�ȕa�ςŎ�p������ȏꍇ�ɂ́A�f�m�X�}�u�𓊗^���Ď�ᇂ����������Ă����p������@���s���Ă��܂��B�܂��A�]���ł���Ίߐ؏��Ɛl�H�ߒu����v����悤�ȑ傫�ȕa�ςɑ��Ă��A�f�m�X�}�u�ŕa�����k�����āA�߉���������@�����݂��Ă��܂��B
���������
�d����]�ڂ̃��X�N�̂����ᇂł��B
�\4��\5��\6�͎�Ȏ�ᇂ̍D�����ʕp�x��N��z�������܂��B
1.������
��������v�t���ɔ��������\�I�Ȉ�����ᇂŕG���͂ɍD�����܂��B��ᇍזE��������鐫�������邽�ߍ��`���������ƕa�����������g�Q���Ŕ��������܂��B�܂��늳�����s�K���ɋz������邱�Ƃ�����܂��B�a���̕\�ʂɑ����邢�ׂ͍��j�̂悤�ȍ��������i�X�s�N���j�������Ɛf�f�͗e�Ղł��B�x�]�ڂ���\���������A���f�����ł�80���̊��҂���ɂ͉B�ꂽ�]�ڂ�����ƌ����Ă��܂��B���̂��߁A�f�f��������ł��邾���������w�Ö@���s���A���ݐ��̔����]�ڑ���o�ł��鎡�Â��K�v�ł��B
���w�Ö@�̐��ʂ́A����Ƌ��Ɍ��サ�Ă��茻��75���̕������������\�ƂȂ��Ă��܂��B����ɁA�ŋ߂̌����ł͉��w�Ö@�����������ꍇ�̐������͖�90���ɒB���܂����A������ł͖�60���ł��B���������͖�90���̊��҂���Ɏ��{����Ă��܂��B���w�Ö@�̌��ʂ́A�摜�����Ǝ�p�ޗ��̑g�D�����ɂ���ĕ]�����Ă��܂��B���w�Ö@���L�����ƍ��O�ɏo�Ă���a���͏������Ȃ荜�`�����i��ŁA�����g�Q���ł͔����A��ᇋ��E�����ĂƂȂ��Ă��܂��B���Âɍۂ��Ă�CT��MRI�Ō��ʔ�����s����p�̎��������߂܂��B
��p�ɍۂ��ẮA��ᇂ̍L����Ɖ��w�Ö@�̌��ʂ��摜�ő����I�ɔ��肵�؏��͈͂����肵�܂��B�����Ɋ��҂���ɍł��K�����Č��@�̑I�ʂ��K�v�ɂȂ��Ă��܂��B�������A���Â̊�{�͕a�����i�s����O�ɑ������Â��J�n���邱�Ƃł��B���̂��߂ɂ́A�G�̎��͂ɒɂ݂��������A���������ɋ߈�Ń����g�Q���������āA�ُ�Ȃ��Ɛf�f����Ă��ɂ݂������ΌJ��Ԃ��������邩����ɏڂ����������邱�Ƃ���ł��B
2.�T��������������������
���̕\�ʂɔ��炷�鈫����ᇂŐ��l���璆�N�ɔ������܂��B�O�҂ł͍����͂ɗ݁X�Ƃ������̉��݂���悤�ȏ����������܂��B��҂ł͈ꌩ����ƍ�����Ɏ��������������܂��B�������A���҂Ƃ��������ɕa�����Ȃ��ACT��MRI���s���Βʏ�̍�����Ƃ̋�ʂ͗e�Ղł��B�O�҂ł͓]�ڂ��Ȃ����艻�w�Ö@���s�����Ƃ͂���܂���B��҂ł͉��w�Ö@���s�����Ƃ�����܂��B��p�ł͒ʏ�̍��������⋷���͈͂̐؏��ōĔ���\�h�ł��܂��B
3.���������`����i�������ې��g�D����j
��������p�x�͏��Ȃ���ᇂŁA���l�ɔ������܂��B���Â͍�����ɏ��������Â��s���܂��B�������A����҂ł́A���w�Ö@���\���ɍs�����Ƃ��ł����A�p�O�Ö@�Ō������̏k�������҂ł��Ȃ����Ƃ������̂ŁA��p���s����ꍇ������܂��B
4.�ҍ���
���N�ȍ~�̐卜�ɐ������Ȉ�����ᇂł��B�Ǐ�ɖR�������߁A���@���ɂ͂�������Ȏ�ᇂȂ��Ă��܂��B���ẤA�卜���̍L�͐؏��ł����卜�_�o�̏�Q�������ꍇ�͐l�H��傪�K�v�ƂȂ�܂��B�ŋ߂ł́A����ȕ��ː����g�p����d���q�����Â��ƂĂ��L���ł��邱�Ƃ������Ă��܂����̂ŁA���Ö@�̑I�����������܂����B�ł��邾�������ɔ��������Â��s�����Ƃ���Ȃ̂ŁA���K�̎���ɂ����ɂ݂₵�т��������ꍇ��CT��MRI�Ō������邱�Ƃ������߂��܂��B
5.���[�C���O����/���n�_�o�O��t�����(PNET)
10�Έȉ�����10��ɔ������邱�Ƃ̑���������ᇂł��B���̊O�ɑ傫�Ȏ�ᎂ��`�����邱�Ƃ���܂����A���w�Ö@�̌��ʂ����҂ł��邽�߁A�p�O�Ö@���\���ɍs������Ɏ�p�����{���܂��B�p��ɂ����w�Ö@���s���܂��B�܂��A���̎�ᇂ͕��ː����Âɂ��悭�������܂��B�������A���ː����ẤA���̉���ː��Ǝˌ������������\�������邽�߁A����ꂽ��ɂ̂ݍs���܂��B
��p�@�͍�����ɏ����܂��B�����̎葫�̎�ᇂ���p����ƁA�����̐�������Q���ꌒ���ɔ�ׂĒZ���Ȃ�i�r�����j���ł邱�Ƃ�����܂��B���̖����������邽�߂ɁA�����\�Ȑl�H�߂����t�����C���ڐA�ɂ��Č��Ȃǂ̍H�v���s���Ă��܂��B��`�q�f�f���s���ł��B
6.�A�_�}���`�m�[�}
�����ɐ������r�I���ƂȂ���������ᇂł��B�����͍L�͈͐؏��ƍ��ڐA�Ŏ��Â��܂��B�ʏ�A���w�Ö@�͍s���܂���B
7.�����
���N�Ȍ�̈�����ᇂł��B�@������قǓ]�ڂ��N�����܂��A�ЂƂ��ѓ]�ڂ�������Ɖ��w�Ö@�̌��ʂ͊��҂ł��Ȃ��̂Ŏ��Â͍���ł��B���ꂾ���ɁA�ŏ��̎�p����ő����̋@�\�I�ȋ]�����Ă������I��p��ڎw���K�v������܂��B�܂����̎�ᇂ͍��ՁA�卜��w���ɂ������Δ������܂��B���̕��ʂ́A���S�Ȑ؏����̊m�ۂ�����Ȃ��Ƃ������̂ŁA�d���q�����Â��s�����Ƃ�����܂��B
�����̒��ɂ͊ԗt�������A�W���זE�^�����A�E�����^�����Ȃǂ������̈قȂ����^�C�v�̂��̂�����܂��B���Ɋԗt�������A�E�����^�����͈����x�������]�ڂ��₷���X��������̂ŁA�p��̉��w�Ö@���s���܂��B
���ᇂ̎�ނƓ���
�ǐ�����
�ǐ���ᇂ́A��ʂɔ��炪�x���m�o�A�^���@�\��Q��������Ε��u���Ă����͂��܂�L��܂���B����ɂ��ɂ݂₵�т�Ƃ������m�o��Q��l���߂̉^����Q���ł���A�傫���Ȃ�Ǝ�p������Ȃ肻���ȏꍇ�ɂ͎�p���K�v�ɂȂ�܂��B��p�ł͎��c���������悤�Ɋm���Ɏ�ᇂ�E�o����K�v������܂��B�������A�����ł͂Ȃ��̂ŁA�@�\���������邽�߂ɁA��ᇂ��������ɕ������Đ؏����邱�Ƃ�����܂��B�ȉ��Ɏ�ȗǐ���ᇂ̐��i�Ǝ��Ö@���ȗ��ɐ������܂��B
1.���ǎ�
���܂���̌��ǂُ̈�ɂ�鎾�����قƂ�ǂł��B�畆��牺�Ȃǐ��ʂ̕a���͔��������������E�������ɔ�������ԁ`���F�̔畆�ω����a�����`�����܂��B�ؓ��Ȃǐ[�����ʂ̕a���ł́A�ɂ݂��łĂ��ĊO������f�����߂Đf�f�����܂��B���������Ĕ�����10�ォ�琬�l�ɂȂ��Ă��炪�����Ȃ��܂��B�a�����͏_�炩����ᎂƂ��ĐG��ɂ����S�̂����Č����܂��B�����ᎂ̑傫�������ɂ���ĕω�����̂����̎����̓����ł��B���e�゠�邢�͋@�\�I�ɖ�肪�Ȃ���Ύ��z�A�e���X�g�b�L���O�A���ɍ܂Ȃǂ̕ۑ��I���Âŏ\���ł��B�����ɂ݂�����������A�߉��悪���������Ȃǂ̋@�\��Q���������ꍇ�ɂ́A��p���s���܂��B
2.���b��
���l�ɑ����_�炩����ᇂł��B��ᇂ��Ƃ���ɐ������ꍇ�͏_�炩�ɐG��܂����A�[���Ƃ���ɐ�����ƌł��G��邱�Ƃ�����܂��B��ᇂ̓����g�Q��������CT�Ŏ��b�Ɠ��̂w�����ߐ��������܂��B��p�ޗ��ł́A��ᇂ͐���̎��b�Ɠ��l�ɉ��F�̑g�D����Ȃ�A�����͔햌�ŕ����Ă��܂��B�_�o�̋ߖT�ɔ����������ɂ��m�o��Q�▃Ⴢ��N�����ꍇ�͎�p�K���ł��B���̑����e�I�ɖ�肪�Ȃ���ΕK��������p�̕K�v�͂���܂��A��ᇂ��Z���Ԃɑ傫���Ȃ�ꍇ�͍������^���b����̉\��������܂��B���b��ƍ������^���b������摜�Ŋӕʂ��邱�Ƃ͂ł��Ȃ��̂ŁA�j�������s���Đf�f���m���߂邱�Ƃ��K�v�ł��B
3.���b��זE��
�c���⏬���̎��b��Ǝ��Ă���ǐ���ᇂł��B���ɑ傫���Ȃ���Ηl�q���݂Ă���ƒʏ�̎��b��Ɠ����o�߂������A��p�̓K�������b��ɏ����܂��B
4.�_�o���
���l�ɐ����鋅��̎�ᇂő����͈�������Ɛ_�o�ɉ����ĕ��U�ɂ������܂��B��ᇂɂ�1cm���炢�̏��������̂���10 cm �ȏ�̂��̂܂ł���܂��B��ᇂׂ͍��_�o���ۂɘA�����Ă��܂��B��p�Ő_�o����Q���Ȃ����߂ɂ́A��ᇂ���芪���_�o��ۑ�����ᇂɘA������_�o���ۂ݂̂�ؗ������ᇓE�o�����邱�Ƃ��|�C���g�ƂȂ�܂��B�����̏ꍇ�A��ᇎ��͂̐_�o�͎��̂悤�ɔ����Ȃ��ᇂƖ������Ă��邽�߁A��p�ɂ��ꎞ�I�ɁA�V�r���▃ჂȂǂ������郊�X�N������܂��B���̂��ߕ��ʂɂ���ẮA��Q���������y���ȊԂ͎�p���Ȃ��ŗl�q���݂鎖������܂��B���̎�ᇂ̖�60���́AMRI�œ����I�������������Ƃ���摜�����Őf�f���ł��܂����A�c��40���ł͉摜�����Őf�f���邱�Ƃ͂ł��܂���B�{�ǂ́A�_�o�ɐ����邽�߁A�j����������ȏꍇ�������A�f�f�Ɋm�M�����ĂȂ��ꍇ�ɂ́A��p���s���đg�D�f�f���m���ɂ���������S�ł��B
5.�_�o���ێ�
���l�ɐ����鋅��̎�ᇂł��B1 cm�ȉ��̏����Ȏ�ᎂ���10 cm���z������̂�����܂��B�������̐_�o���ێ�Ɣ畆�F�f��(�J�t�F�I���l���_)������ꍇ�����b�N�����O�n�E�[�����a�ƌĂт܂��B���b�N�����O�n�E�[�����a�ł́A�_�o���ێ���������邱�Ƃ�����A����X�������o�����ᎂ���u���Ȃ����ƂƁA�����ŐG�邱�Ƃ̂ł��Ȃ��[�����ʂ����I�Ɍ������邱�Ƃ����߂��܂��B
6.���������
�ߓ��ɑ召�l�X�ȋ���̓�g�D�����B���Ă���a�ςł��B�����g�D�̒����甭�����߂̒��ł��������^��̗l�ɑ傫���Ȃ�܂��B���̌ł܂肪�߂̊Ԃɋ��܂�Ƌ����ɂ݂������܂��B�������A���̂悤�ȏǏ�������̑��݂ɋC�Â����ƂȂ������̓�a�����W�܂�傫�Ȍł܂�ƂȂ邱�Ƃ�����܂��B���Â͓E�o�ł��B�ǐ��ł�����ɂ݂��Ȃ��߂̓�������������Ă��Ȃ���Ύ�p���}���K�v�͂���܂���B�܂�Ɉ��������A�����ǂ��邱�Ƃ�����܂��̂ŋ}���ɑ傫���Ȃ�ꍇ�ɂ͒��ӂ��K�v�ł��B
7.�����؎�
�[���ɐ�����ƁA�g�D�����Ȃ��Őf�f�͍���ł��B����A�牺�̎��b�g�D�ɐ��������Ǖ����؎�͐�mm���琔cm�̑傫���Ŕ�������܂��B��ᇂ͂킸���Ȏh���Ŏ��͂ɓd�C������悤�ȓ��L�̒ɂ݂��������Ƃ�����܂��B�ގ��̏Ǐ�̓O���[���X��ᇂł������܂������̏ꍇ�͎w�̒܂̉��ɑ����A�傫���͐�mm�̏�������ᇂł��B
8.�F�⋐�זE��E�F�f�����ߐ��O�ъ�����
��⑫���F���͂��F�⊊�����ɐ��������̂ɂ͑O�҂̖��́A�G��Ҋ߂ȂǑ傫�Ȋߓ��ɐ����Ă�����̂ɂ͌�҂̖��̂��g���܂��B�������A�{�Ԃ͓����a�ςƍl�����Ă��܂��B�O�҂̐G�f�����́A�ł����̂���N���N���������́A�t���t�������_�炩�����̂܂ł���܂��B�i�s���̕a�ςŒ����̌o�߂ō��ߔj����Ă��邽�ߎ�p���K�v�ł��B��҂̏ꍇ�͊ߑS�̂��_�炩�Ɏ��ĐG��܂��B�Ǐ�͒����Ԍp������ߓ���������A���̂悤�ȏꍇ�͈�x�������f���邱�Ƃ������߂��܂��B�f�f�����܂Ŏ��Ԃ�������ƁA��ᇂ��x�т̕t�������獜���ɋy��ł��邱�Ƃ����Ȃ�����܂���B���̂悤�ȏꍇ�ɂ́A��ᇓE�o��ɍ��ڐA�̕K�v���������܂��B�E�o������ᇂ́A�ʏ�ł����F����ł��������A���̗̂l�ȊO�ς�悵�܂��B�G��Ҋ߂Ȃǂ̕a�ς́A���F�����̕a���ƃw���W�f�����i���t���̐F�f�j�����܂�Î��F�ɑ��B������������Ȃ郂�Y�N�l�̕a���Ƃō\������܂��B
9. �f�X���C�h
�ǐ������̒��Ԃɕ��ނ�����ᇂł��B��N�҂���40���炢�܂ł̊��҂���ɔ��ǂ��A�����ł����ۑg�D����Ȃ�a���ł��B����͔�r�I������肵�Ă��܂����A�G��Ǝ�ᇂ͌ł����G��悤�Ȃ�����������������܂��B�܂���ᇕ���������������ƒɂ݂����Ƃ�����܂��B���炪�ɏ��Ȃ��ߋC�Â��̂��x����������10�`20 cm�̑傫���ɒB���Ă��邱�Ƃ����Ȃ�����܂���B�f�f�̌��ߎ�͕a���g�D�����ł��B�ŋ߂ł́A���߂����p���s�킸�Ɍo�ߊώ@��������@���I������邱�Ƃ������Ȃ��Ă��܂��B�������A���̏ꍇ�ɂ́A�f�f���f�X���C�h�ł���Ƃ����m���K�v�ł��B�����Ȑ����̍ޗ��ł́A�f�X���C�h�Ɠ]�ڂ��₷������̊ӕʂ�����ȏꍇ������܂��B�܂��A�o�ߊώ@�����Ă��邤���Ɏ�ᇂ��傫���Ȃ�߂��āA�؏���ɑ傫�ȋ@�\���������Ƃ�����܂��̂ŁA���ɂ߂��d�v�ł��B��p�ł͋@�\�ɏd��ȉe�����Ȃ����x�ł̍L���͈͂̐؏����s���܂��B�������A��ᇂ͓]�ڂ��Ȃ��̂ŁA���ɂ��čL�͐؏����s���K�v�͂���܂���B���̂��߁A���ǂ�_�o�ȂǏd�v�ȑg�D����ᇂɐڂ���ꍇ�͂܂������g�D����ᇂ��甍�����A���̕ۑ���}������Ŏ�ᇂ̎��c���������悤�Ȑ؏���p���s���܂��B���̎�ᇂł́A�����Ĕ����J��Ԃ����Ƃ�����܂��B�Ĕ������ꍇ�́A�l�q�����āA�ɂ݂�S�k���������ꍇ�ɂ́A�ēx��p���s���܂��B��p�ɂ���Ď������̂��傫���ꍇ�ɂ́A�Ö@����ː��Ö@�ȂǑ��̎��Ö@���������܂��B���ꂼ�ꗘ�_���_������܂��̂ŁA���҂���̔N��A��ᇂ̂ł������ʂȂǂ��l�����Ď��Ö@��I�����܂��B
10. ���ߐ��ؖ���
�牺���邢�͋ؓ����ɔ�������ǐ��a�ςł��B�����Ԃ��Ǝ��R�ɏk�����邱�Ƃ��������Ƃ���A�ȑO�́A��ᇂƂ�����蔽�����̕a�ςƍl�����Ă��܂����B�������A�ŋ߃L������`�q�����������ᇂƂ̈ʒu�Â����͂����肵�܂����B�ؓ����ɔ��������ꍇ�A�摜��j�ޗ��̏����ȍޗ��ł́A�ራ���̓���Ƃ̊ӕʂ�����ꍇ������܂��B��X�́A���@�̋��݂ł����`�q�f�f�p���āA���m�Ȑf�f���s���Ă���܂��B
�������ᇁi�����j
�d���]�ڂ̃��X�N�̍�����ᇂł��B���̂��ߏ������Â��s�K�ȏꍇ�ɂ́A���҂���̖��ɏd��ȉe����^���邱�ƂɂȂ�A���I���Â�v���鎾���ƌ����܂��傤�B�����Ɋ܂܂���ᇂɂ͗l�X�Ȕ���l���ƈ����x�̎�ᇂ��܂܂�Ă��邽�߁A���̐��i�ɉ������؏��͈͂≻�w�Ö@�ݒ�Ȃǂ��ߍׂ��ȑΉ����K�v�ł��B��p�͈��S�Ȑ؏����̌����ɏ]���čs���܂��B
�\7��\8��\9�͎�ȓ����̍D�����ʁE�p�x�E�N��z�������܂��B
1.���������`����i�������ې��g�D����j�E�S�t���ۓ���
�����̒��ŕp�x�̍�����ᇂł��B���N�ȍ~�ɍD�����܂��B�@����҂̓����Őj�����̍זE�f�ő��`�^����Ɛf�f���ꂽ�ꍇ�A�����ނ˂��̎�ᇂł��B�S�t�����������ꍇ�ɂ͔S�t���ۓ���Ɛf�f����܂��B�����x�̒Ⴂ���̂��獂�����̂܂ł���܂��B�����Ύ�ᇎ��͂̑g�D�ɐZ���X������������������ꍇ������A���L�͈͂̐؏����K�v�ł��B
2.���b����
���N�Ȍ�ɕp�x�̍�����ᇂŁA�������^�A�S�t/�~�`�זE�^�A���`�^�ȂLjقȂ������i�̎�ᇂ�����܂��B
�������^���b����ɂ́A�摜�I�Ɏ��b��Ɗӕʂł��Ȃ����a���g�D�ł݂Ă��`�ԓI�Ɏ��b��ƌ�����������Ⴊ����܂��B����ɁA�ǐ��Ƃ��Đ؏�����A�p�㒷���Ԃ��čĔ������߂Ĉ����Ɣ��邱�Ƃ�����܂��B�����͌����Ă��A�\�Ȍ����p�O�Ɏ��b��Ɗӕʂ��邱�Ƃ��؏��͈͂����߂�̂ɏd�v�ł��B�p�O�̐j�����ł͍̎�ł���ޗ������Ȃ����߁A�a���f�f������R�̍זE�����邱�Ƃ��ł���זE�f�ɂ��f�f�͗L�p�ł��B�܂��ߔN�Ɖu���F��MDM2��CDK4�̗z�������ɂ�荂�����^���b����̐f�f�͗e�ՂɂȂ��Ă��܂����B���̂悤�ɐf�f�������͂���܂����A�葫�ɏo�����ꍇ�ɂ́A�K�����͑g�D�Ƃ̋��ڂ����ĂȂ��Ƃ������A�Ĕ����邱�Ƃ͊�ł��B����A�㕠���ɐ������ꍇ�ɂ́A��ᇎ��͂̎��b�g�D�Ƌ�ʂ��邱�Ƃ�������߁A�Ǐ��Ĕ����͍����Ȃ�܂��B�{�ǂ͑��̓���ɔ�r���Ċɏ��ɑ��B���邽�߁A��p���10�N�ȏ�o�߂�����K�v������܂��B�܂��A�������^���b����̈ꕔ�Ɉ����x�̍����E�����^���b����������邱�Ƃ�����܂��B�����Ή摜��������E������ސ����邱�Ƃ��ł��܂��B
�S�t/�~�`�^�ł́A�~�`�זE�̊�����������ƈ����x�������ē]�ڂ��Ղ��Ȃ邽�߁A���w�Ö@���K�v�ɂȂ�܂��B�܂��A�x�]�ڂ����A�x�ȊO�̕��ʂւ̓]�ځi�x�O�]�ځj�����������邽�߁A����CT�ȊO�̉摜���������I�ɍs�����Ƃ��K�v�ł��B���`�^�͈����x�������̂ʼn��w�Ö@���K�v�ł��B
3.��������
�߂̋߂��ɐ����邱�Ƃ̑��������ł��B�����g�Q���Ŏ�ᇓ��ɐΊD����F�߂���A�������قƂ�nj��t�����̗�ȂǗl�X�ȓ����\���������܂��B�܂��A�}���ɑ傫���Ȃ���̂���A���N�����đ傫���Ȃ��A��p���Đ��N��Ƀ����p�߂ɓ]�ڂ����Ȃnjo�߂��l�X�ł��B�����x�̍�����ᇂʼn��w�Ö@�̑ΏۂƂȂ邱�Ƃ�������ᇂł��B
4.�����ؓ���
�傫�ȐÖ��ǂɐ������ꍇ�A��ᎂ������Ȃ����ɐÖ��ǂ̏Ǐł邱�Ƃ�����܂��B����ɗׂ̓��������S�Ɏ��͂ނ悤�ɔ��炷��̂ŁA�L�͐؏��ƌ��s�Č����K�v�ɂȂ�܂��B�傫�ȐÖ��ƊW�Ȃ����������ꍇ�ɂ́A���̓���Ɠ����悤�ɍL�͐؏����s���܂��B�����x�̍������̂���Ⴂ���̂܂ł���̂ŁA�؏��ޗ��̑g�D�����\���������ĉ��w�Ö@���邩�ǂ��������߂܂��B
5.����ؓ���
���l�ɔ������鑽�`�^�Ə����ɑ����َ��^�E�E���^�ɕ�����܂��B������ł́A�����p�ߓ]�ڂ�x�]�ڂ̕p�x�������A�����x�̍�����ᇂŎ�p�O���牻�w�Ö@���s���A��p�Ö@�ɕ��ː����Â��g�ݍ��킹���W�w�I���Â��W�����ÂƂȂ��Ă��܂��B���w�Ö@�̌��ʂ����҂ł���̂ŁA�����p�ߓ]�ڂ��Ȃ���Ύ��Ð��т͗ǍD�ł����A�����p�ߓ]�ڂ̂���ꍇ�͂�蒷���̏p�O���w�Ö@���K�v�ł��B��p�ł͌�������p�ƍ��킹�ă����p�ߓ]�ڂ̐؏��A�������s���܂��B���l��́A�����悤�ɍ������ł����A���w�Ö@�̌��ʂ������Ă���̂Ŏ�p���d�v�ƂȂ�܂��B
6.���Ǔ���
�Տ��I�ȓ����͂Ȃ��A�����x��������ᇂł��B�畆�ɑ������ɐ�����畆���Ǔ���ł́A����������p��̍Ĕ��E�]�ڗ��������̂ŁA�ؒf�p�������Ƃ����S�Ȏ�p�ƍl���Ă��܂��B�܂��A�������q�{����ł̃����p�ߊs������ː��Ǝˌ�ɏ㎈�≺�������ĕ����ƂȂ邱�Ƃ�����܂��B���̃����p��������ɑ������ꏊ�Ɏ�ᇂ����������ꍇ�܂����̎�ᇂ��^���ׂ��ł��B
7.�_�o����
�_�o���ۈێ�i���b�N�����O�n�E�[�����a�j�ɍ���������̂ƁA�S���W�Ȃ������Ă�����̂�����܂��B��҂̏ꍇ�A�_�o�Ƃ̘A������g�D������̐f�f������������܂Őf�f�͍���ł��B���b�N�����O�n�E�[�����a�̊��҂���ŋ}�ɑ傫���Ȃ��ᇂ���������܂����̎������^���ׂ��ł��B
8.���n�_�o�O��t�����(PNET)�E����[�C���O����
��`�q�f�f���L�p�Ȏ�ᇂł���A���҂͓���̕a�ςƍl�����Ă��܂��B�����x���������߁A��p�Ö@�ɉ����ĉ��w�Ö@���K�{�ł��B
9.���O�������
����̃^�C�v�ɕ������܂��B�����g�Q���Ŏ�ᇓ��̐ΊD�������͊ԗt�^�����ƒʏ�^�̓����ɔF�߂��A�S�t�^�����ł͔F�߂܂���B�ԗt�^�����́A�����x�������A���w�Ö@�̑ΏۂƂȂ�܂��B�S�t�^�����́A�o�߂��ɏ��Ń����p�ߓ]�ڂȂǂ��N�����܂����A�]�ڂ��Ȃ���Ώp��̉��w�Ö@�͍s���܂���B
10.���O��������
�����g�Q���Ŏ�ᇓ��ɖ��Ăȍ�������F�߂��ꍇ�ɂ��̎�ᇂ��^���܂����A�摜�I�ɍ����̔���Ȃ�������݂��܂��B�f�f�͑g�D�w�I�Ɏ�ᇍזE�����`�����鏊�������邱�ƂŊm�肵�܂��B�����x�͍����\���ȏp��̉��w�Ö@���K�v�ł��B
11.�E��������
���ǂ̖L�x�Ȏ�ᇂŁA�����Ύ�ᇂ��������ĐG��܂��B���f��Ȃǂ���ᇂɓ��Ă�ƃU�[�A�U�[�ƌ��t�̗���鉹���������邱�Ƃ�����܂��B�������ɂ��łɔx��]�ɓ]�ڂ��Ă��邱�Ƃ�����܂����A�ŏ��ɓ]�ڂ��Ȃ���A�p��ɓ]�ڂ��邱�Ƃ͔�r�I���Ȃ���ᇂł��B�܂��A�x�ɓ]�ڂ��Ă��ɏ��ɔ��炵�A�j��Č����ɂȂ邱�Ƃ͊�ł��B�]���A���w�Ö@�͌��ʂ��R�������ߍs���Ă��܂���ł������ߔN�p�]�p�j�u�Ȃǂ̐V�K��܂ŗL�������F�߂��A�]�ڏǗ�œK�p����Ă��܂��B
12.�ޏ�����
�l�������ɍD�����鉓�ʌ^�Ƒ̊����ɔ�������߈ʌ^�ɕ������܂��B���҂͑g�D�w�I�ȓ�������قȂ��Ă��܂��B���ʌ^�̗Տ������{�ǂɓ����I�ŁA�葫�Ɍ�����̕a�����`�����A���Ɏ���������܂��B�x�]�ڂ̑��Ƀ����p�ߓ]�ڂ��N�����₷���A���ꎈ�ɑ������̕a�����Ă��邱�Ƃ�����܂��B���w�Ö@����ː��Ö@�͂��܂�L���ł͂Ȃ��A�����I�Ȏ�p���d�v�ł��B��ɕa�ς���������ꍇ�ɂ́A���҂���̗�����������ΐؒf�����߂��܂��B���Â������ᇂł��̂ŁA�����f�f���d�v�ł��B�葫�Ɏ���ɂ�����ᇂ��ł�����A�K���a���g�D�������Ă��������B
13.���זE����
�[���ɐ����������j���Y���זE�ւ̕�������������ł��B�畆�������F��Ƃ͑S���ʂ̎�ᇂł��B�Ĕ���]�ڂ̌X���͗ޏ�����ɗގ����Ă���A�����ɍ����I�Ȏ�p�����邱�Ƃ���ł��B�p��ɗ\�h�I�ȍR�����Â��s���ꍇ������܂��B
14.���N���畆���ۓ���
�畆������̂���Ԏ��Ɏ��オ������ᎂ��`������ራ���̎�ᇂł��B�傫���Ȃ�Ɣ畆���j��U�N���̗l�Ɏ�ᇂ���яo���o�����Ă��܂��B�ራ���̓���Ȃ̂œ]�ڂ͂����܂�ł����A�L�͐؏����s��Ȃ��ƍĔ����J��Ԃ����ƂɂȂ�܂��B���u����ƈ����x�������āA��ᇂ͋���ɂȂ�]�ڂ���悤�ɂȂ�̂ŁA��ᇂ������������Ɋm���Ȏ�p���s�����Ƃ���ł��B
15.�Ǘ������ې����
�����N�ɔ��������r�I��Ȏ�ᇂł��B�ȑO�ɂ͌��ǎ����ƕ��ނ���Ă��܂����B�Ɖu�g�D���w��CD34 ���z���ɂȂ�Ƃ�������������܂��B�ǐ��ɋ߂����̂��牓�u�]�ڂ������������̂��̂܂ŕ��L�������w�I�ԓx�������܂��B
�]�ڐ���ᇂ̓����Ǝ���
������̂���⑼�̕��ʂ̓�����ɓ]�ڂ����ꍇ��]�ڐ���ᇂƌĂт܂��B�������Ƃ��Ă͓�����A�t����A�O���B����A�q�{����A�����킪��A�b��B����ȂǁA�ǂ��̂���ł����ɓ]�ڂ���\�����L��܂��B�܂��A�������t����ł͌������̎��Â��I����ĉ��N�������Ă��獜�]�ڂ����炩�ɂȂ邱�Ƃ�����������܂���B���̂��߂���ɜ늳���Ă�����A���邢�͊�����������Ŏ葫��늲�Ɋ�łȒɂ݂������ꍇ�́A�厡��Ƒ��k���č��]�ڂ̌��������Ă��������B
���`�O�ȓI�ȍ��]�ڂ̎��Â��ʂ���ƁA���܂ɑ��鎡�ÂƖ�Ⴢɑ��鎡�Âɕ������܂��B���Ȃ킿�A���]�ڂɂ�荜�܂������邩�A���������ȂƂ��ɍ��ܗ\�h�̂��߂̎�p���s���܂��B��p�ł͂ł��邾���������̐����ɖ߂��悤�ɁA�����B�A�l�H�߁A���Z�����g�Ȃǂō��̕⋭���s���A�؏������s���ȏꍇ�́A�p��ɕ��ː����Â�lj����܂��B���`�O�Ȃ̎��ẤA�����܂ł��Ǐ��I�Ȏ��Âł��邽�߁A�����a���̎厡�ォ��e����̎��Âɏ������A���w�Ö@��z�������Ö@�A�r�X�t�H�X�t�H�l�[�g���܁A�f�m�X�}�u�Ȃǂ̖Ö@���邱�Ƃ���ł��B
�܂��Ғłɓ]�ڂ��������ۂɂ́A�x�����������ɂ݂̂��߂ɑ̂��N�������Ƃ�����ɂȂ�����A��ᇂ��Ґ�����������Ǝl���̒ɂ݂▃ჂȂǂ̐_�o��Q�������A�d���QOL�i�����̎��j�ቺ�������N�����܂��B�����A�������x���Ŗ�Ⴢ���������ƕs�t�ƂȂ邽�߁A��Ⴢ̒��o�������ꍇ�͑��}��MRI�������s���A������������Ύ�ᇂɂ��Ґ���������������K�v������܂��B����ɂ́A��p�ƕ��ː��Ö@������܂��B��p�́A��Ⴢ��}���ɐi�s���d�x�̏ꍇ�ɑI������܂��B�Ғł̎�p�͏o���������A�S�x�@�\�ւ̕��S��_�o�@�\��Q�̃��X�N���������̂ł����A�ҒŎ�p���X�^�b�t��z�u���A�ϋɓI�Ɏ�p���s���Ă��܂��B��Ⴢ��ɏ��ɐi��ł���ꍇ�́A���ː��Ö@���I������܂��B���ː��Ö@�Ŏ�ᇂ̔�����������邱�Ƃ��ł���A��p�����Ȃ��Ă���Ⴢ͉��܂��B��p���s�����ꍇ�ł��A��ჍĔ��\�h�̂��ߕ��ː����Â���ł��B
����؏��̍ŋ߂̃K�C�h���C��
2011�N�ɂ��Ǝ�ᇐ؏��̃K�C�h���C���͈ȉ��̂悤�ɂȂ�܂��B�����x�̍��������؏�����ۂɂ́A���Ȃ��Ƃ���ᇂ̋��E������2cm���ꂽ���ʂŐ؏����邱�Ƃ��K�v�ł��B��p�O�ɉ��w�Ö@�Ȃǂ��s�����ۂɂ́A�l�X�Ȍ����Ō��ʂ�]�����܂����A�L���ł����1cm�܂ł͐؏����k�����Ă����S�ł��B�\���ȉ��w�Ö@�����{�ł��Č��ʂ������ȏꍇ�́A�؏�����͈͂��Pcm�ɏk���ł��邱�Ƃ�����܂����B�����x�̒Ⴍ���E�����Ăȓ���ł́A�Pcm�̐؏��ň��S�ł��B�Z���X���̂Ȃ�����ł́A�o���A�[�̗L�镔�ʂł͎�ᇂɋ߂��Ă��o���A�[�̊O�Ő؏�����Έ��S�ł����A�Z���X�����������ł͎�ᇍזE���o���A�[���ђʂ��邱�Ƃ�����̂ŁA��ᇋ��E�Ɛ؏����Ƃ̋������d�v�ɂȂ�܂��B�ŏ��ɕs���S�Ȏ�p�����{����Ă���ꍇ�́A�O�̎�p�̉e����r�����邽�߂��ꂾ���傫�Ȑ؏����K�v�ƂȂ�܂��B�������A�����ŃZ���`�Ƃ��ĕ\���������́A�����l�Ƃ͈قȂ�o���A�[�����̃X�R�A�Ŋ��Z���������ł��B�]���Ă����ŏq�ׂ��K�C�h���C�������ۂ̎�p�ŒB������ɂ�MRI��CT������Ƀo���A�[�̑��ݕ��ʂ�f�f���ĖȖ��Ɏ�p�v��𗧂Ă�K�v������܂��B�o���A�[�Ƃ́A��ᇂ̐Z����j�ގ����m���Ă�����ؖ��A�����A�ߕ�A�_�o�O���Ȃǂ̖��l�̑g�D���w���܂��B
�@�\�����m�ۂ��邽�߂̍ŋ߂̍Č��@
������ᇂŌ���g�D���܂ߎ�ᇐ؏����s���܂��ƗL����x�̑g�D������������̂͂�ނ܂���B�ǍD�Ȋ�����ۑ����邽�߂ɂ́A�������g�D�������ɍČ����邩����ȉۑ�ł��B�����ňȉ��ɍČ��@�Ɛ��т̊T���������܂��B
�l�H�ߒu��
�������̕�U�Ɉ�ʓI�Ɏg�p����ł����肵�����߂̍Č��@�ł��B�f�ނ̓`�^����R�o���g�N�����łł��Ă���A�K�т邱�Ƃ͂���܂���B�̂̕��ʂ�c�����ؓ��̓x�����ɂ��قȂ����f�U�C���̊߂��g���܂��B���_�͑����Љ�A�ł��邱�Ƃł��B���_�Ƃ��Ċ����Ⓑ���I�ɐl�H���̔j��������ƍ��̐ڍ����ł��݂̖�肪����܂��B�������A�j�����݂̓f�U�C���̍H�v�A�����͏p���̉��ǂɂ���āA���炩�Ɍ������Ă��܂��B
���Ǖ��t�����ڐA�i�C���A���b���j
���ǂ̂��������̎悵�A���������g�p���č��������ɋ߂����ǂƕ������A�����������ڐA�����p�ł��B�ڐA����������������܂łɎ��Ԃ�������Љ�A�͐l�H�ߒu���ɔ�ׂ�Ƃ��Ȃ�x��܂��B�������A�������������������܂��Ɗ����Ȃǂ̍����ǂ��Ȃ��A�ϋv���̖��������Ƃ������_������܂��B���퍜��e�폈�����̍������𑣐i����ړI�ł����ƕ��p���邱�Ƃ�����܂��B�����̏�r���ł́A�C���𐬒���Ƌ��ɈڐA���邱�Ƃɂ��A��p����r���L�т�̂ŋr���������Ȃ����邱�Ƃ��ł��܂��B
�p�X�c�[��������
���@�ŊJ���������@�ł��B�a�����̍���60���ŏ������ė��p������@�ł��B���̕��@��������́A���퍜�̍̎悪����ȃA�W�A�e���ōL���{�@���̗p����܂����B�������ɔ��N���炢��v���܂����A�㎈�Ȃǂ̑̏d�̂�����Ȃ����ʂ̍Č��ɓK���Ă��܂��B�����A�����Ɍ��Ă���Ƒ傫�ȈڐA���Ő��퍜�Ƃ̐ڐG�ʂ������ꍇ�ɂ́A�ڐA���̋z���������܂��B�܂��A����ᇂ̏ꍇ�ɂ́A��p�ޗ��̕]�����\���ɍs�����Ƃ�����ł��B���̌��_�́A�e�폈�����ɋ��ʂł��B�����ŁA���݂ł́A�����Ƃ��ē����ō��������؏������ꍇ�Ƀp�X�c�[�����������g�p����悤�ɂ��Ă��܂��B
���퍜�ڐA
���Ăł́A�W���I�ȕ��@�ł��B���݂ł́A�؍��⒆���ł����o���N����������Ă��Ă���A���퍜�ڐA���s����p�x�������Ȃ��Ă��܂��B�{�M�ł́A���o���N�̐������x��Ă��邱�Ƃ��A�����ɏ������g�p�������v���ƂȂ��Ă��܂��B��X�͖k����w�̍��o���N��苟�^���č�������ᇂ̍Č��ɓ��퍜�ڐA���s���Ă���܂��B����ɂ��A�؏��ޗ��̏ڍׂȕ]�����\�ƂȂ�A�؏��͈͂̏k���Ɍ���������~�ς��邱�Ƃ��ł��Ă��܂��B
���LjڐA
�傫�Ȍ��ǂ���ᇂƈꏏ�ɐ؏������ꍇ�ɍs���܂��B�l�H���ǂ�ʂ̕��ʂ��玩���̐Ö����̎悵�ĈڐA���܂��B���NJO�Ȃ̃G�L�X�p�[�g�ƘA�g���Ƃ邱�Ƃɂ��A�]�����s�Č�������ł������G��艓�ʂł����肵�������Č����\�ƂȂ�A���������͈̔͂�����I�ɍL����܂����B���̏ꍇ�p��̍R�Ìō܂��g�p���Ȃ��Ă��ςނ��Ƃɂ��o�����ŏ��ɂ��Ă��܂��B
���ǁE�_�o�E���ɑ���p���؏����]���@ �iIn Situ Preparation��ISP�j
���@�ŊJ���������@�ł��B��ᇂ����ǁE�_�o�E���ɐڂ��Ă���ꍇ�A���ۂɎ�ᇂ̐Z�����y��ł��邩�ۂ��́AMRI��CT�Œm�邱�Ƃ͍���ł��B���̍ہA���炩���ߎ�ᇂƂ���猌�ǁE�_�o���ꏏ�ɂ��Ď��͑g�D����藣���i���ǁE�_�o�E���̘A�����͕ۂ��āj�A�V�[�g��p���Ă��̉��n������u�����܂��B���̏�ԂŁA���ǁE�_�o����ᇕ����甍�����A��ᇂ�؏����܂��B��ᇓE�o��c�������ǁE�_�o�̕\�ʂ��ώ@�i�؏����]���j���A�Z������������̕\�ʂ��A���R�[���܂��͏������ŏ��������ɖ߂��܂��B����A���ǁE�_�o�̕\�ʂɎ�ᇂ��c��ꍇ�ɂ́A���ǁE�_�o��؏����@�\�Č������܂��B���̕��@��K�m�ɍs���A�摜�ł͐؏����K�v�Ǝv��ꂽ���ǁE�_�o�������ł��邱�Ƃ������A�܂�ISP���s�������ʂ���̍Ĕ��͂����͂��ł��i2%�ȉ��j�B���̑���ł̍Ĕ��́A���ǂ�_�o�̕\�ʂ����I�ώ@����͏p���v���f�f�ł�������Ȃ����x�̎�ᇐZ�������݂���ꍇ�ł��B����܂ŁA200�����z�����p��ISP���s���Ă���܂����A�啔�����A���R�[�������݂̂ŏ\���ȏꍇ�������A�s�K�v�Ȍ��ǁE�_�o�̋]����h�����Ƃ��\�ƂȂ�A���҂���ɑ�ϊ��錋�ʂɂȂ��Ă��܂��B
��وڐA
��ᇐ؏��Ŕ畆�ɑ傫�Ȍ������������ꍇ�A�w���₨���A��ڕ��̔畆�����ǂƋ��ɍ̎悵�A����Ŕ畆���������܂��B�������Ɣ畆�̎敔���߂���Ό��ǂ�炸�Ɉړ������Č��������Ƃ��ł��܂����A����Ă���ꍇ�ɂ́A���ǂ͌��������ɕ������܂��B����ɋؔ�وڐA�ɍ��ڐA�����čs������A�ߒu���Ɣ�وڐA���s������ŋ߂̋Z�p�I�i���ɂ͖ڂ���������̂�����܂��B���@�`���O�Ȃ̉����āA����܂ł�450�l���z���銳�҂���ɍs���Ă���A���セ�̎��v�͂܂��܂���������ƍl���Ă��܂��B�p��̍����ǂƂ��Ă͖�5���ɈڐA�畆�̗l�X�Ȓ��x�̉������A�Ď�p���K�v�ƂȂ�܂����A�ŏI�I�ɂ́A�����̋@�\�͉������ꖞ���̂������ʂƂȂ��Ă��܂��B
�ŋ߂̌����e�[�}
���S�Ȑ؏����̉�
������ƗL�u�̐��ォ��̐؏����o�^��������͂��A��p�����̏ꍇ�A�p�O�Ö@���s�����ꍇ�̌��ʂƍĔ������������A�l�X�ȏ������ł̈��S�Ȑ؏����N1��X�V���Ă��܂��B���ݖ�2567���̎���������܂����A���̂悤�ȏ[�����������͊C�O���܂ߑ��ɂ���܂���B
���������������̌���
�؏��͈͂̏k���A�e��Č��@�̊J���Ɛ��т̉�͂ɂ��A�����������������̌���ɓw�߂Ă��܂��B�Ώۂ��l�Ԃł�����A�ꑫ��тŎ����I�Ȏ��݂͍s���܂��A1��1��̔��ȂƉ��ǂ��������ʂ��グ�邽�߂̗v�ł���ƍl���Ă��܂��B�܂��A�����������d�v�ȃ|�C���g�ł��B���̂��߁A��ʐ��`�O�Ȃ̐搶���̋��͂Ď�ᇂ̋^���̂��鎞�_�Œ����ɏЉ�Ă��������A������ᇂ𑁂��I�ʂł���悤�ȃV�X�e������i�߂Ă��܂��B
�����ᇂ̐v���Ȑf�f���x�̌���
�摜�����A�זE�f�A�j�����A�a����o���W�{�̔�r������ʂ��A�������т��グ�Ă��܂��B�L�x�ȐV�N�ޗ��̒~�ς�����A���̎����͊��҂���̓��ӂ̂��Ƃɐ��F�́ADNA��͂̌����ɗ��p���Ă��܂��B�ꕔ�̌��ʂ͂��łɊ��҂���̐f�f�ɖ𗧂��Ă��܂����A�߂������Ɏ��Ö@�ɂ����p�ł���Ɗ��҂��Ă��������B�܂��A���ǂ���p�@����邽�ߎl���̉�U�w�I�������s���Ă��܂��B





