膵臓がん
がん研有明病院の膵臓がん診療の特徴
がん研有明病院の膵臓がん診療の特徴
診療
1.チーム医療
肝胆膵内科、肝胆膵外科、画像診断部や病理部などを含めた“チーム肝胆膵”として、患者さんに適切と思われる治療を考え、提供します。特に内科と外科は同じ病棟に勤務しており、常に情報交換しながら診療を行っています。
2.診断、治療
膵臓がんは進行の早い悪性腫瘍の代表であり、早急に進行度の評価を行い、手術もしくは化学療法の方針を決定します。手術可能であっても化学療法を先行することが一般的となっており、迅速な病理検査の上で化学療法を開始できるようにしています。一方、初診時に手術不能と判断された患者さんに対しても、化学療法を積極的に行いながら、奏功した場合には手術の可能性を追求しています。
3.研究と臨床の架け橋
がん診療の向上のために、患者さんの自主的な協力による臨床研究は不可欠です。診断・治療にあたるとともに、同意のいただけた患者さんに関しては、新しい治療法、手術手技などの臨床研究も積極的に行っています。
内科
1. 様々な手法による診断、胆管閉塞・消化管閉塞に対する治療
内科では、主として、診断、黄疸・消化管閉塞に対するステント治療、手術以外の治療としての化学療法を担当します。診断においては、膵がんの可能性が疑われた時点から診療を行い、通常行われる腹部超音波検査やCT検査、MRI/MRCP検査に加え、超音波内視鏡(EUS)検査およびEUS下穿刺吸引生検(EUS-FNA)を行っています。膵がんにより胆管が詰まる閉塞性黄疸に対しては、内視鏡的逆行性胆管膵管造影(ERCP)による胆管ステント治療を迅速に行っています。ERCPによる胆道ドレナージが困難な症例や十二指腸閉塞などの併存する病態によっては、EUSを用いた経消化管的な胆管ステント治療も行っております。また、膵がんにより十二指腸が詰まる消化管閉塞に対しては、内視鏡的に十二指腸ステントを留置し、患者さんの生活の質の向上および早期の化学療法導入に努めています。
2.より有効な化学療法の追求
膵がんに対する化学療法は、徐々に進歩しているとはいえ使用可能な薬剤の種類もその成績も十分とは言えず、新たな治療法開発のために、多くの病院が協力して大勢の患者さんの参加のもとに行われる臨床研究が不可欠です。私たちは、常に患者さんに適した標準治療を大切にするとともに、多施設共同臨床試験や治験(企業主導臨床試験)にも積極的に参加し、お一人の治療を通じて、より早く、多くの患者さんに新たな治療法を還元することを目標としています。
3.多職種によるトータルサポートプログラム(PANDA)
膵がんは難治性がんの代表と言われています。化学療法の進歩により、以前に比べ長期生存が見込める可能性が増えたものの、がんによる症状や薬剤の副作用への対策、利用可能な公的社会サービスや栄養サポートの情報提供など、患者さんがよりよい治療を受けるだけでなく、日常生活を安心して送るために必要なサポートは十分とは言えない状況です。当院では、医師(主治医、緩和治療科医師)、看護師、薬剤師、ソーシャルワーカー、栄養士が、化学療法開始直後より治療と並行して支援を行うプログラムを開始しました。多職種の専門スタッフが直接患者さんと関わり、必要なケアを相談し、安全・安楽な治療環境を提供することを目標に、少しでもより良い治療環境が提供できるように取り組んでいます。
外科
1.あきらめない外科
内視鏡で診断可能な消化管の悪性腫瘍と異なり、肝がん・胆道がん・膵がんの進展を画像だけで判断することは時に困難なことがあります。また手術適応も施設により異なるのが現状であり、ある病院で手術ができないといわれても別の病院では手術ができるということもまれではありません。手術の経験や技量のほか、医師の考え方も大きく手術適応に影響するのが肝胆膵外科の領域です。我々は難治がんであっても外科的な立場から手術の可能性を最後まで追求します。“あきらめない外科”をモットーとし、患者さんとともに、がんに立ち向かって参ります。
2.出血の少ない手術を心がけています
肝がん・胆道がん・膵がんはおなかの中の最も複雑な部位にでき、手術が非常に複雑で切除が困難であり、出血量も多くなりがちです。私たち外科医の習熟した手技にさまざまな医療機器を組み合わせることで、手術中の出血をできるだけ少なくなるよう工夫しています。出血のすくない手術は安全かつ正確な手術につながります。血管を一緒に切除する拡大手術から腹腔鏡手術という非常に小さい傷でできる手術まで過不足のない術式を選択しています。
膵臓がんの治療の実績
進行膵がんに対する集学的治療
近年の化学療法の進歩により、膵がんの治療は手術と化学療法を組み合わせることが標準となっています。当院では、2000年代より手術後の補助化学療法(再発予防のための抗がん剤治療)に積極的に取り組み、大侵襲手術と言われる膵がん切除後も安全な補助化学療法を提供してきました。
2015年以降、膵がんに対して新たな抗がん剤が保険承認となったのを契機に、さらなる治療成績向上のため、主要脈管への浸潤が疑われる、切除可能境界域(Borderline resectable, BR)膵がんや、腫瘍マーカーであるCA19-9値が高値の患者さんに対して、術前化学療法(ゲムシタビン・ナブパクリタキセル;GnP療法)→切除→補助化学療法(S-1療法)による集学的治療を実施しています。GnP療法は、原発巣に対して十分な腫瘍縮小効果を期待でき、4コースの化学療法後に比較的短期間で膵頭十二指腸切除や膵体尾部切除が安全に施行可能であるという、安全性と有効性の双方の条件を満たす治療と考えています。実際に、本治療を開始してからの切除率は良好で、8割以上の患者さんが安全に切除まで施行可能であり、治療成績の向上に寄与すると考えています。現在までに同戦略で120例以上の治療実績があり、以前の切除先行時代と比べて2倍近い長期生存成績を得ています。
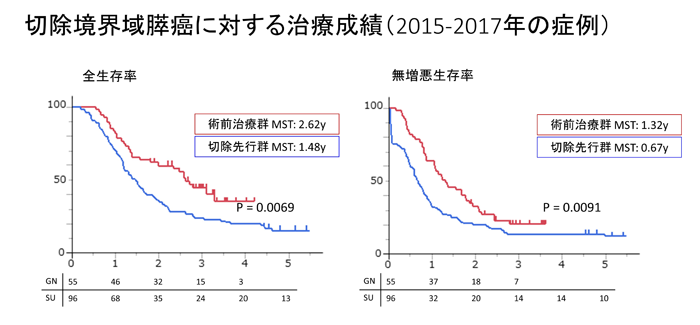
一方、近年の化学療法の進歩に伴い、初診時点で局所の癌の浸潤や遠隔転移等で切除不能と診断された膵癌であっても、化学療法が長期奏効して腫瘍が縮小したり遠隔転移が消失したりして、切除が可能となる患者さんが少しずつ増えてきていました(Conversion切除といいます)。このデータは、初診時に切除不能と診断されても、最終的に切除に持ち込める可能性があると信じて集学的治療に取り組む患者さんの大きな希望となっています。
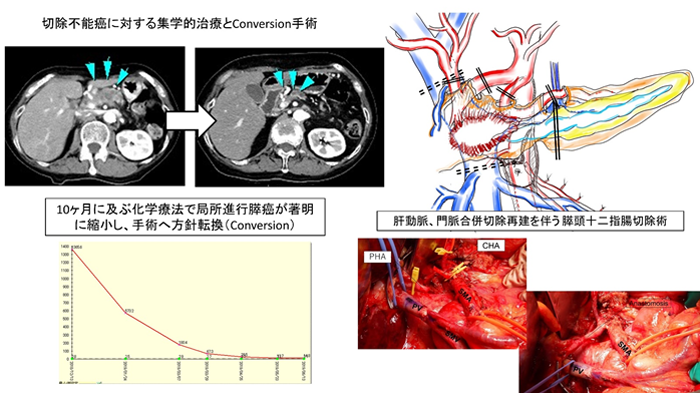
また、比較的早期に小さく発見され、主要脈管への浸潤がない切除可能膵癌の中にも、再発リスクの高い患者さんが存在することもわかってきています。2019年からは、このように切除可能と判断された患者さんに対しても、術前化学療法 (ゲムシタビン+S-1, GS療法) を導入しています。常に最新・最良とされる治療戦略を早期に導入し、最難治癌である膵癌と闘う患者さんをサポートして参ります。
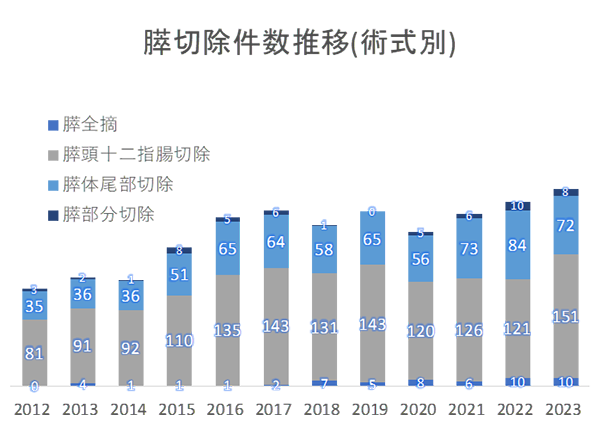
外科治療の実績
過去10年間に行った膵切除手術件数を示します。当院では、ほかの病院で手術不可能と診断されてから来院される方も多く、そのような患者さんに対する手術も数多く手がけてきました。現在では年間200件前後の膵切除術を行っています。手術の安全性を保ちつつ、可能な限り根治を目指した手術を行うとともに、内科・放射線科・緩和ケア科とも連携したチーム医療を行うことで、膵がんの克服を目指していきたいと考えております。
膵がんの手術の合併症には、膵液瘻・神経性の下痢・胃内容排泄遅延(術後しばらく胃の動きが悪くなり食事ができなくなる事)・出血・感染や、膵頭十二指腸切除を行った際の胆汁漏・胆管炎などがあります。当科で手術を受けられた方の合併症による膵がん周術期死亡率は0.5%以下です。
内科診療の実績
1.進行・再発膵がんに対する化学療法
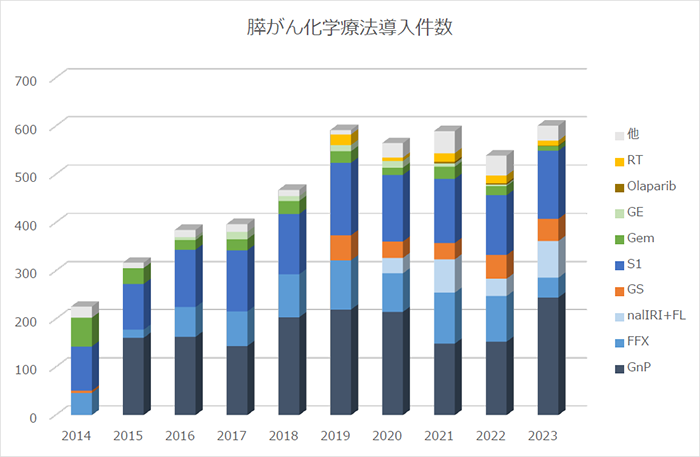
2015年から2021年までの膵がんに対する化学療法の導入件数の推移を示します。2019年に術前化学療法の有用性が公表され、術前治療の件数が増加しています。当院ではFOLFIRINOX療法以外の化学療法は、原則外来で導入しています。
2.膵がんに対する内視鏡診療
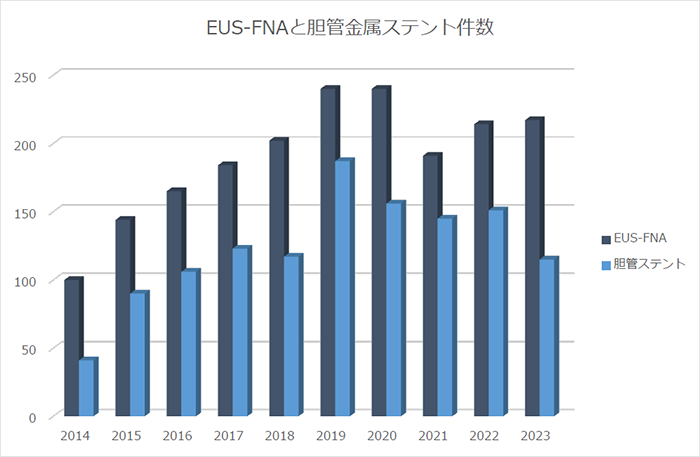
膵がんの確定診断のためには組織の採取が必要です。膵臓は胃の裏側にあり、十二指腸に隣接する臓器ですので、内視鏡の先端に超音波装置の付いた超音波内視鏡(EUS)を用いて胃・十二指腸から腫瘍を穿刺する、EUS-FNAが一般的です。
また、膵臓の右側(膵頭部)にできた膵がんはしばしば胆管に浸潤して黄疸を併発します。この場合、胆管にステントを留置して胆汁の流れを確保する必要があり、特に膵がんにおいては、口径の太い金属ステントが有用です。この5年間のEUS-FNAと胆管金属ステント件数の推移を示します(膵がん以外のデータも含みます)。
関連リンク
膵がんについての知識
膵がんとは
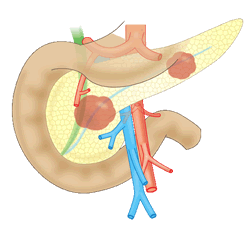
膵臓は胃の後ろ側に位置する長さ20cm くらいの左右に細長い臓器で、CT の画像でみるとひらがなの「へ」 の字に似ています。膵臓の右側は頭部と呼ばれ、左端の細長い部分は尾部、頭部と尾部の中間の部分は体部と呼ばれます。膵臓には食べ物を消化する分泌液(膵液)をつくるはたらき(外分泌)とインスリンなどのホルモンをつくるはたらき(内分泌)があります。膵液の流れ道を膵管といい、膵管には川でいう本流に相当する主膵管と、支流に相当する分枝膵管があります。外分泌を担当する細胞(腺房)からしみ出した膵液は分枝膵管から主膵管に注ぎ込まれ、尾部から頭部へと主膵管を流れて、最後に十二指腸に分泌されます。一般に膵がんと呼ばれているのはこの膵管から発生したがんで、専門的には浸潤性膵管癌、慣習的には通常型膵癌とも呼ばれています。膵臓にできる腫瘍には、このほかに、膵管内でゆっくり育った後に進行し始める、膵管内乳頭状粘液腫瘍(IPMN)、腺房から発生する腺房細胞癌、内分泌細胞から発生する膵神経内分泌腫瘍、嚢胞(水分を含む袋)の形態をとる漿液性嚢胞腫瘍・粘液性嚢胞腫瘍・充実性偽乳頭状腫瘍、発生源の不明な退形成膵癌などがあります。健診等で比較的よく指摘される膵嚢胞とIPMNについては、こちらを参照ください。
膵がん罹患者数
我が国における膵がんの死亡者数は、肺がん・胃がん・大腸がんについで4番目に多く、2014年には約32,000人が膵がんで亡くなっています。年齢別では60歳ごろから増加し、高齢になるほど多くなります。近年の高齢化社会の進行とともに非常に増加しており、罹患者数(新たに診断される患者数)数と死亡者数はほぼ等しいのが特徴で、膵がんの生存率は主要ながんの中で最も低くなっています。
膵がんの危険因子
膵がんの危険因子として、喫煙・糖尿病・膵がんの家族歴(親・兄弟に膵がんの方がいること)、膵嚢胞、慢性膵炎などが知られています。喫煙は明らかな危険因子ですが、禁煙から10年程度で膵発癌のリスクは健康な人と同じ程度まで下がるといわれていますので、今からでも禁煙は遅くありません。糖尿病に関しては、小さな膵がんが引き金となっている場合があり、糖尿病の診断時には膵がんの検査も受けるようにしましょう。近親者に膵がんの方がいる場合、特に複数名の場合には、自身も膵がんになる可能性が高くなりますので、定期的な検診をお勧めします。膵嚢胞や膵管内乳頭粘液性腫瘍(IPMN)を指摘された方も定期的に画像検査を受け続けるようにして下さい。
症状
膵頭部にできた膵がんは小さくても胆汁の流れ道(胆管)をつぶして胆汁の流れを悪くして、黄疸を引き起こすことがあります。このような黄疸(閉塞性黄疸といいます)は膵がん発見のきっかけになります。黄疸以外の症状は、胃のあたりや背中が重苦しいとか、なんとなくお腹の調子がよくないとか、食欲がないなどという漠然としたものが多く、膵がんが疑われることなく経過することが少なくありません。糖尿病の急な悪化は膵がんを疑う症状のひとつです。おなかやせなかの痛みや体重の減少などがみられます。診療所や病院で「胃が痛い」と訴えると、内視鏡検査(胃カメラ)のみが行われ、たまたま見つかった慢性胃炎や軽度の逆流性食道炎などの治療を数ヶ月された後に、症状が改善しないことで胃以外を調べて膵がんの診断に至るということが多々ありますので、お腹のいたみを胃の痛みと自己判断しないよう注意して下さい。
診断
膵がんを疑った場合、まず行われるのは腫瘍マーカーを含めた血液検査と腹部超音波検査や腹部 CT 検査、MRI/MRCP検査などの画像診断検査です。
膵がんの代表的な腫瘍マーカーは CA19-9です。CA19-9が高値の場合、膵がんを疑って画像検査を行いますが、CA19-9はしばしば癌以外でも高値を示すことも覚えておいてください。腹部超音波検査やMRCP検査では、膵がんそのものの存在のほか、膵がんの存在を示唆する主膵管の拡張の有無なども重要な所見です。造影CT は膵がんの存在診断にとても役に立ちます。このほか、小さな膵がんをみつけるために、胃・十二指腸内から膵臓をくまなく観察する超音波内視鏡(EUS)検査も非常に有用な検査です。
これらの画像で膵がんが疑われた場合は、超音波内視鏡下穿刺吸引生検(EUS-FNA)による病理検査を加えることにより、確実な診断に迫ることが可能です。画像で捉えられない小さながんを疑う場合には、内視鏡的逆行性膵管造影(ERCP)による膵液細胞診検査を行うこともありますが、時に合併するERCP後急性膵炎が重症化することもあるため、安易な検査は避けなければなりません。
(リンク:胆膵IVR)
病期診断
膵がんの病期分類には、国際分類(国際対がん連合:UICC,第8版)と国内分類(膵癌取扱い規約,第7版)があります。いずれも、基本は 膵がんそのものの拡がり(T因子)、膵臓近傍のリンパ節転移の有無(N因子)、遠隔転移の有無(M 因子,M1:転移あり)から構成されます。2016年にUICC基準に合わせる形で膵癌取扱い規約が第7版に改訂されたものの、その後にUICC基準が第8版に改訂され、T分類の定義や、N因子の取り扱いなど、再び両者が一致しない部分が出てきてしまいました。例えば、膵臓の表面近くにできて膵外に拡がる1.5cmの膵がんは、国際分類ではT1でStage IAになりますが、国内分類ではT3でStage IIAとなります。ステージの話をするときは、どの分類法を用いているかに注意が必要です。
一方、膵癌取扱い規約第7版では、手術できるかどうかに着目した「切除可能性分類」という分類が新たに加わりました。この分類は膵癌の進行度が非常にイメージしやすく、治療方針にも直結するので、日常診療においては多くの施設でこの分類が用いられていると思います。
| T | N | M | |
| Stage 0 | Tis | N0 | M0 |
| Stage I A | T1 | N0 | M0 |
| Stage I B | T2 | N0 | M0 |
| Stage II A | T3 | N0 | M0 |
| Stage II B | T1~3 | N1 | M0 |
| Stage III | T1~3 | N2 | M0 |
| T4 | N0~2 | M0 | |
| Stage IV | T1~4 | N0~2 | M1 |
| Tis: 上皮内癌 T1: 2cm以下, T2: 2~4cm, T3: 4cm超 T4: 腹腔動脈、上腸間膜動脈、および/または総肝動脈に浸潤する腫瘍 N0: 領域リンパ節なし, N1: 同1~3個, N2: 同4個以上 |
|||
| T | N | M | |
| Stage 0 | Tis | N0 | M0 |
| Stage I A | T1 | N0 | M0 |
| Stage I B | T2 | N0 | M0 |
| Stage II A | T3 | N0 | M0 |
| Stage II B | T1~3 | N1 | M0 |
| Stage III | T4 | N0~1 | M0 |
| Stage IV | T1~4 | N0~1 | M1 |
| Tis: 上皮内癌 T1: 膵内限局, 2cm以下, T2: 膵内限局, 2cm超 T3: 膵外進展あるも、腹腔動脈もしくは上腸間膜動脈に及ばないもの T4: 腫瘍浸潤が腹腔動脈もしくは上腸間膜動脈に及ぶもの N0: 領域リンパ節に転移なし, N1:領域リンパ節転移あり |
|||
| R (Resectable, 切除可能) |
| BR (Borderline resectable, 切除可能境界) |
| BR-PV: 上腸間膜静脈/門脈に180度以上の接触・浸潤 (十二指腸下縁を超えない) |
| BR-A: 上腸間膜動脈あるいは腹腔動脈に180度未満の接触・浸潤 総肝動脈に接触・浸潤あるが、固有肝動脈/腹腔動脈に接触・浸潤なし |
| UR (Unresectable, 切除不能) UR-LA (局所進行): BRの基準を超えるもの UR-M (遠隔転移): M1 |
治療法
手術療法
手術療法は、根治(病気を完全に治すこと)を目指す唯一の治療方法であり、病気を治す第一歩と言っても過言ではありません。切除の方法は、病気の発生した場所によって、以下のような方法が選択されます。
膵頭十二指腸切除術
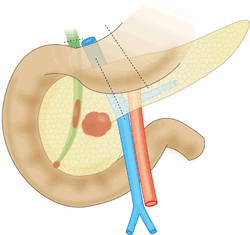
膵頭部に腫瘍がある場合に、十二指腸・胆管・胆嚢を含めて膵頭部を切除する方法です。がん病巣のみならず、転移する可能性のあるリンパ節が十二指腸や胆管周囲にも存在するため、これらの臓器ごと一緒に切除します。胃は出口の一部を切除する方法と温存する方法があります。膵頭部周囲は解剖学的にも複雑で、高度な技術を要します。また、がんが周囲に広がっている場合には、周囲にある血管や腸管などを合併切除することもあります。消化器外科領域では大きな手術と考えられます。その分、術後の合併症の頻度も高く、時に生命の危険もある重篤な合併症につながる可能性があることをよくご理解頂く必要があります。「膵癌診療ガイドライン」では「膵頭十二指腸切除術など膵癌に対する外科的切除術では、手術症例数が一定以上ある専門医のいる施設では合併症が少ない傾向があり、合併症発生後の管理も優れていると推察される」とし、「膵頭十二指腸切除術を年間20例以上施行している施設をhigh volume center」として、治療を受けることを推奨しています。
尾側膵切除術
膵尾部側に腫瘍がある場合、膵臓の体尾部および膵臓に付着する脾臓を切除する方法です。良性疾患であれば脾臓を温存することもありますが、膵癌の場合は病変の切除だけでなく、周囲にあるリンパ節の切除(リンパ節郭清と言います)が必要になりますので、脾臓も摘出する必要があります。
膵全摘術
病巣が膵臓内を広汎に占拠する場合、膵全摘術が必要になることがあります。しかし、膵臓が有する外分泌機能(消化酵素を分泌する)および内分泌機能(主にインスリンによる血糖コントロールする)が失われるため、手術後には、膵消化酵素剤の内服や、血糖値をコントロールするためにインスリンの注射が一生必要になるなど、術後の生活の質に支障をきたすことも多い術式です。しかし、高力価膵酵素剤(パンクレアリパーゼなど)や、持続型インスリン製剤の開発により、術後の生活の質がさほど低下しなくなってきており、局所進行癌でも術前治療がしっかりと奏効した患者さんでは、積極的に膵全摘を行って根治切除を目指すことが多くなってきています。
バイパス手術
癌が切除できない場合でも、胃・十二指腸や小腸が狭くなったり、閉塞して食事が通らなったり、肝臓でできる胆汁が流れなくなる(黄疸)ことを回避するために、迂回路(バイパス)を新たに造る手術です。通常の手術と異なり、根治は期待できませんが、体に加わる負担が少なく、早期に次の治療(全身化学療法など)に移行することができます。
膵がんの化学療法
化学療法・化学放射線療法
切除不能と判断された場合、抗がん剤による全身化学療法が行われます。十分な体力がある場合には、フルオロウラシル・レボホリナート・イリノテカン・オキサリプラチン(FOLFIRINOX)療法、もしくは、ゲムシタビン・ナブパクリタキセル(GnP)療法が行われます。だるさや下痢・しびれ・脱毛などの副作用は、日常生活に大きな支障が出ないレベルで済むことが多く、通院での継続治療が可能ですが、時に感染症などの重篤な副作用が見られることもあるため、注意が必要です。一般には、効果があり、副作用が軽度であれば、化学療法を継続します。効果が見られなくなった場合、体力次第で他の抗がん剤へ変更しますが、効果が実証されている薬剤が少なく、新たな治療法の確立が待たれます。
病期診断で T4M0(局所進行癌)と診断された場合、抗がん剤治療に放射線治療を併用する化学放射線療法も対象となります。膵がんは非常に転移しやすい癌で、画像で転移がないと判断した場合でも、画像に写らないレベルの小さな転移があることが多く、局所の制御力に優れた放射線治療の効果を最大限活かすためには、まず、これらの潜在的な転移を抗がん剤で十分に制御する必要があると考えられます。ただ、抗がん剤で十分制御できた場合、そのまま抗がん剤を続ける選択肢も出てきますので、放射線治療をどのように活用していけばよいか、今後、明らかになっていくものと思われます。
ゲノム医療・免疫治療
近年、がん組織において発現している遺伝子異常を見つけて、その遺伝子異常を標的とする分子標的薬による治療を行うゲノム医療(プレシジョン医療)が注目されています。膵がんでは主として4種類の遺伝子異常が知られていますが、残念ながらこの4種類を標的とする治療薬はまだありません。ここが解明されると膵がんの治療が新たな時代に突入する可能性が高く、何とか今後の開発に期待したいところです。一方、BRCA遺伝子という生殖細胞系列(親から子へ受け継がれる遺伝子)の遺伝子変異を有する膵がんにおいては、プラチナ製剤(オキサリプラチン等)の有効性が報告されている他、新たな治療薬(オラパリブ)が開発され、本邦でも使用可能となっています。このような様々な遺伝子変異を同時に調べるがん遺伝子パネル検査が2019年より保険診療として行えるようになりました。検査費用が50万円程度(3割の自己負担で15万円以上)と高額ながら、治験を含めた治療への道が開ける可能性が10人に1人以下と稀なため、どなたにでも気軽に検査をお勧めする段階ではありませんが、特に家系内に複数の膵がんの方がいらっしゃる方や、標準治療の効果が限界に近づいた段階で十分な体力がある方は、主治医と相談されてもよいかと思います。
一方、PD-1/PD-L1などの免疫機構を阻害する免疫チェックポイント阻害剤が多くの悪性腫瘍に使われるようになってきました。残念ながら膵がんはPD-L1の発現が低く、免疫チェックポイント阻害剤が効きにくい癌種とされています。なお、MSI(マイクロサテライト不安定性)というがん化を起こしやすい体質を調べる検査で異常が認められた場合には、保険診療として免疫チェックポイント阻害剤を使うことは可能です。膵がんの場合、MSI検査での異常の頻度は5%以下と稀ではありますが、先ほどのゲノム医療と同様、標準治療の効果が限界に近づいた段階で十分な体力がある方は、主治医と相談されてもよいかと思います。
膵神経内分泌腫瘍に対する薬物療法
神経内分泌腫瘍(NEN)とは、神経内分泌細胞とよばれる細胞からできる腫瘍で、膵臓、消化管、肺など全身のさまざまな臓器にできます。このうち膵の神経内分泌腫瘍は、その悪性度により高分化型(PNET-G1,G2,G3)と低分化型(NEC,神経内分泌癌)に分類されます。高分化型に関しては、その悪性度と腫瘍量などを参考に、オクトレオチド・ランレオチドなどのホルモン療法、エベロリムスやスニチニブなどの分子標的薬、ストレプトゾシンなどの細胞障害性抗がん剤が用いられます。また、ホルモン過剰産生による症状緩和には、オクトレオチドが用いられています。一方、膵神経内分泌癌に対しては、イリノテカン・シスプラチン(IP)療法もしくはエトポシド・シスプラチン(EP)療法が選択されています。
胆管・消化管閉塞に対する内視鏡治療
胆管ステント
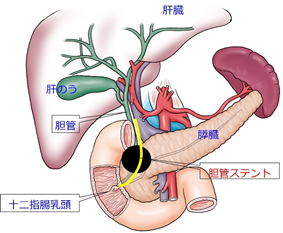
膵頭部癌はしばしば胆管に浸潤し、(閉塞性)黄疸の原因となります。一般的には、内視鏡を使って十二指腸乳頭から腫瘍による狭窄を越えた上流胆管までチューブをいれます。病態によって、鼻から体外に胆汁を逃がす経鼻カテーテルやプラスチックステント、さらに形状記憶合金からなる、より口径の太い金属ステントを使い分けています。
胆管ステントを留置した後は、胆汁や食物などによるステントの閉塞やステントを介した十二指腸液の胆管内逆流により、胆管炎(高熱)が生じやすい状態になります。黄疸や胆管炎が生じた場合には交換が必要ですが、病態によっては頻回に胆管炎を繰り返すこともあります。 十二指腸も同時に閉塞した場合など、胆管ステントがうまく機能しない場合には、胆管ステントの先端に逆流防止弁が付いた逆流防止弁付き胆管ステントを留置したり、EUSを用いた経消化管的な方法(例えば、胃から肝臓内の胆管に針を刺して両者をステントでつなぐような治療)で胆管ステントを留置したりしています。それでも胆管ステントがうまく機能しない場合には、体の外から肝臓内の胆管に管を入れて胆汁を体外に逃がす処置(PTBD)を行うこともありますが、PTBDの場合、体外にカテーテルが出たまま日常生活を送ることになります。
消化管ステント
膵臓は十二指腸に接する臓器であり、膵がんにより十二指腸が閉塞することがあります。十二指腸が閉塞すると、食べ物が胃から先に流れなくなりますので、食事が摂れません。これに対しても、内視鏡を用いたステント治療が積極的に行われるようになっています。バイパス手術が困難な進行がんにおいては、食事を再開し得る唯一の治療法となります。バイパス術が可能な場合でも、すぐに抗がん剤が開始できるなどのメリットがありますが、ステントの場合は長期的には再閉塞の可能性があります。
再発の診断と治療
手術ができた場合、完治が期待できる状況ですが、膵がんは手術後も再発することが少なくありません。再発を予防するための治療を補助療法といいますが、膵がんでは手術後補助療法を行うことで、手術のみで経過をみた場合に比べて明らかに再発率が低下することがわかっています。現在、6ヶ月間のS-1療法が標準的な補助療法と考えられています。
しかしながら、補助療法を行っても手術後の再発を完全に抑えることはできません。したがって、5年間くらいは3-4ヶ月ごとに腫瘍マーカーを含めた血液検査や CT 検査などの画像診断を行い、再発の有無を確認します。再発に対しては、抗がん剤による全身化学療法が行われます。画像上1か所だけの再発であっても実際には多数の可能性が高く、手術では完治が得られないと考えられていますが、化学療法により長期間にわたり転移が十分に制御できている場合には、部位によっては再発に対する手術を行うこともあります。
治癒率
膵がんは代表的な難治がんであり、あらゆる癌の中で最も生存率が不良です。手術できた方の5年生存率は10-30%くらいです。転移はないが手術できない方(規約第7版のステージⅢ)の1年生存率は30-50%くらい、転移があるため手術ができない方(規約第7版のステージⅣ)の1年生存率は10-30%くらいです。