
�畆��ᇉ�
�畆��ᇉ�
�畆��ᇉȂƂ��b�畆����Ƃ��b�����m�[�}�i�������F��j�Ɋւ�����b�L���זE���Ɋւ������b���[�O�p�W�F�b�g�a�Ɋւ������b���Ǔ���Ɋւ������b���זE���Ɋւ������b�X�^�b�t�Љ�
�������F��i�����m�[�}�j
���������������傭����@Malignant Melanoma
�����x�̍�������ł͂��邪 �V��o��Ŏ��ÂɊ���
�ǂ�Ȃ���H
- ����
�����m�[�}�́A�畆�̃����j���F�f�����F�f�זE����������ᇂƍl�����Ă���A�ꌩ�A�ق���̂悤�Ɍ����܂��B�u�������F��v�Ƃ��Ă�A���Ɉ����x�̍�������ł��B
�a�C�̐i�s���ɂ߂đ����A��p�����Ă����������ɍĔ���]�ڂ��邱�Ƃ����Ȃ�����܂���B�P�`�Q�����őS�g��Ԃ��ς�邽�߁A�����m�[�}���^����畆�ُ̈���������炷���Ɏ�f���邱�Ƃ���ł��B
- ���Ǖp�x�E���ǔN��
�ȑO�͉��Đl�ɑ����A���{�l�ɂ͂܂�Ȃ��Ƃ����Ă��܂������A���{�l�̃����m�[�}�ɂ�鎀�S���́A����40�N�Ԃ�4�{�قǂ��������Ă��܂��B����́A���O���ɂ��e���ɉ����āA������v���̂P���ƍl�����Ă��܂��B�������A���ǂ������N��ɂ́A30�`50�Α��60�`70�Α�̂Q�̃s�[�N������܂��B�ق��̔畆������҂̔��ǂ������̂ɑ��āA�����m�[�}�͎Ⴂ�l�̔��ǂ������̂������ł��B
- ����
���Â͎�p�ɂ��؏�����{�ł��B���������p�߈ȊO�̃����p�ߓ]�ڂ�����]�ڂ��������ꍇ�͖Ö@�ƂȂ�܂����A���{�ł́A�����ԁu�C���^�[�t�F����β�v�Ɖ��w�Ö@�́u�_�J���o�W���v��p�������Â�������܂���ł����B�������A���{�ŊJ�����ꐢ�E�ɐ�삯�Ĕ������ꂽ�RPD-1�R�̖�u�j�{���}�u�v���͂��߂Ƃ��āA�RPD-1�R�́u�y���u�����Y�}�u�v��RCTLA-4�R�́u�C�s�����}�u�v�A�܂�BRAF�j�Q��{MEK�j�Q��u�_�u���t�F�j�u�{�g�����`�j�u�v�u�G���R���t�F�j�u�{�r�j���`�j�u�v�ȂǐV���������X�ɏo�Ă��Ă���A�i�s�������m�[�}��p��⏕�Ö@�ɑ��鎡�Â͑傫���ω����͂��߂Ă��܂��B
�Ǐ�ƌ���
�y�ǁ@��z
- ����ɑ傫���Ȃ�ق���l�̂ӂ���݁B���̗��ɂł��邱�Ƃ�
�@�ꌩ�ق���Ɍ����܂����A�����m�[�}�͂ق���Ƃ͈قȂ�A���̂悤�ȓ���������܂��B
- �����͂قƂ�ǐ���オ�肪�Ȃ��V�~�̂悤�Ɍ�����
- �傫���͂U�����ȏ�
- ��Ώ̐��ŋ��E���M�U�M�U�ƕs�K���ɂȂ��Ă���
- 1�̕a�ς̂Ȃ��ŁA�W���F����^�����܂ŁA���܂��܂ȐF�������݂��Ă���
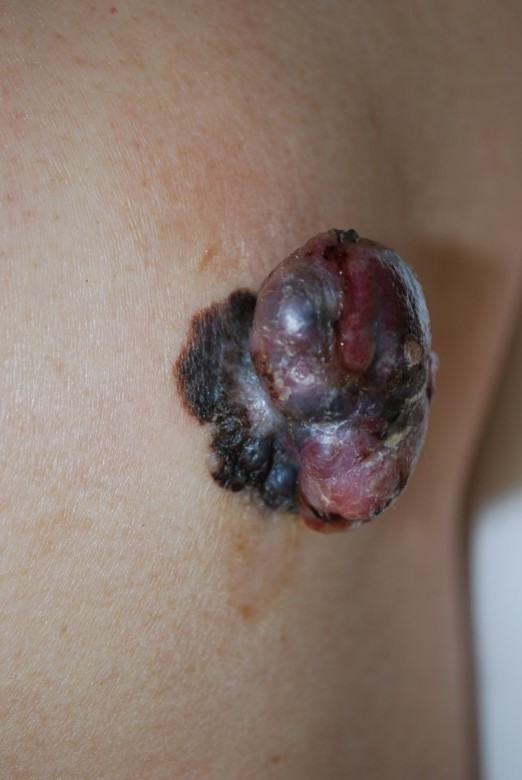
�u�ق��낪�}�ɂł����v�A�u�ق��낾�Ǝv���Ă������̂��A�P�`�Q�����ŋ}�ɑ傫���L�����Ă����v�Ƃ����Ƃ��ɁA�����m�[�}���^����ꍇ������܂��B���Ǖ��ʂœ��{�l�ɍł������̂͑��̗��ŁA��30�������̗��ɔ��ǂ��܂��B���̂ق��A���̊��ɂł��邱�Ƃ�����܂��B
- �����m�[�}�̕a�^�͂S�^�C�v
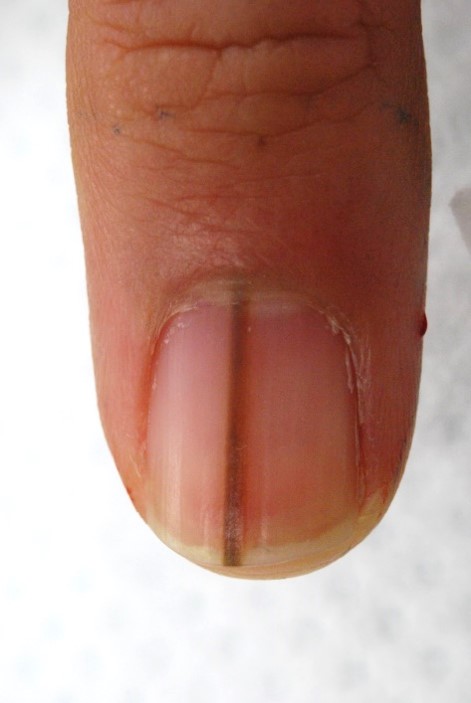
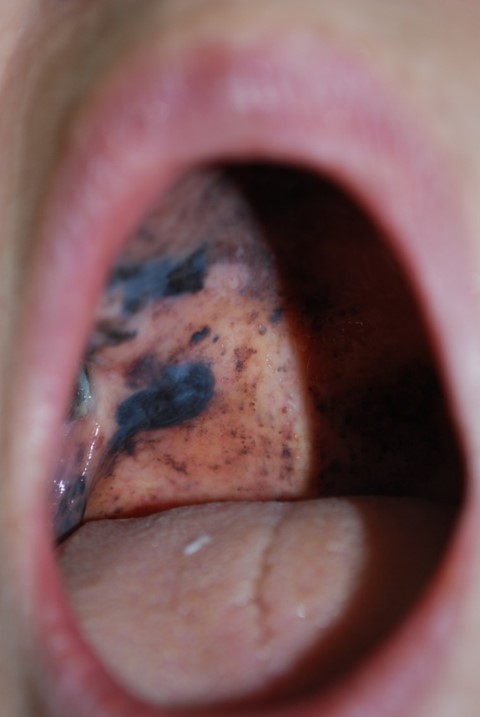
�����L�Ɏ��ۂ̎ʐ^���f�ڂ��Ă���܂��B�s���ɂȂ���Ƃ��͉{���ɒ��ӂ��Ă��������B
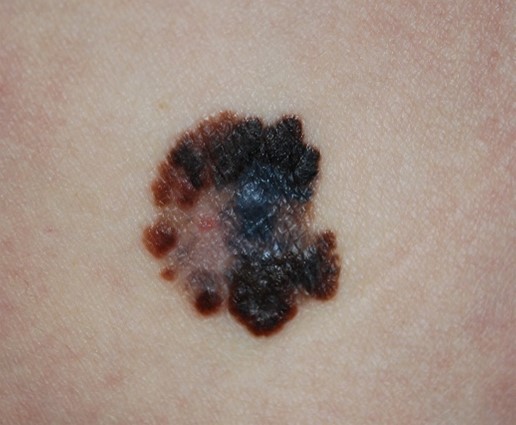
�@�����m�[�}�́A�`��ł��₷�����ʂɂ���āA�S�̃^�C�v�ɕ��ނ���܂��B
- ���ߌ^
�ł�����オ��������傫���Ȃ��Ă���^�C�v�ł��B 40�`50�Α�̔��ǂ������A�S�g�̂ǂ��ɂł��������܂��B
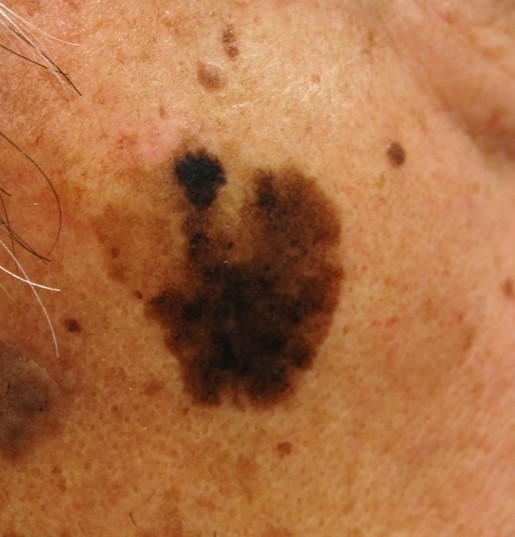
- �\�݊g��^
�S�g�̂ǂ��ɂł���������A�������L�������^�C�v�ł��B���L���N��Ŕ������܂��B
- �������q�^
�s�K���Ȍ`�̃V�~�����X�Ɋg�債�A�₪�Ē������c���ő傫���Ȃ��Ă��܂��B����҂̊�ʂɔ������₷���^�C�v�ł��B
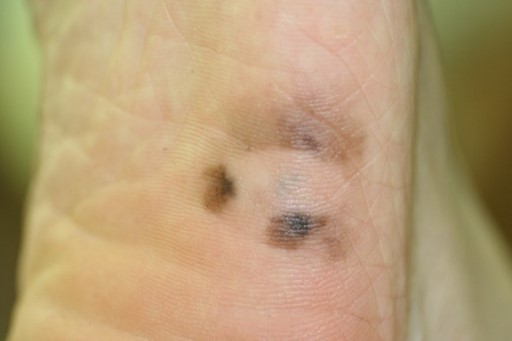
- ���[���q�^
���̗���葫�̒܂ɔ�������A���{�l�ɍł������^�C�v�ł��B�V�~�̒����ɐ���オ�����ł��܂��B��ʂ�40�`50�Α�ɑ�����������Ƃ����Ă��܂��B
- �S���^
�S�^�C�v�ɂ͊܂܂�܂��A�����̕p�x�ŔS���ɐ����邱�Ƃ�����܂��B�Ǐ���ď��߂Đf�f�����̂Ői�s���Ă��邱�Ƃ������Ƃ���Ă��܂��B
- ���ߌ^
�y���@���z
- �_�[���X�R�s�[�Őf�f�����Ȃ���ΐ�����
�f�f�̊�{�͎��f�ł��B�_�[���X�R�s�[�Ŋ������g�債�ďǏ�����Đf�f���܂��B�_�[���X�R�s�[�Őf�f�����Ȃ����̂͐������܂��B�����m�[�}�̕����ɂ́A�u�]�ڂ��������鋰�ꂪ���邽�߁A�����ɂ͒��ӂ�v����v�ƋL�ڂ���Ă�����̂�����܂����A���̍����͖��炩�ł͂Ȃ��A������K�v�Ƃ��邱�Ƃ����Ȃ�����܂���B
�܂����̂ق��A�u�������s���ꍇ�́A�����S�̂�؏�������ōs���ׂ��v�Ƃ��镶��������܂��B�������A��ɑ傫�ȕa�ς�����ꍇ�A�ق������זE����Ƃ̋�ʂ����ɂ����ꍇ�ȂǁA�P�Ȃ�V�~�������m�[�}���ׂ邽�߂ɁA�a�ϑS�̂�؏����Ē��ׂ�̂́A�����I�ł͂���܂���B�����ŁA�����������s���ɂ��Ă��A����A�����m�[�}�Ɣ���������A�����ɑS�̂�؏��ł���悤�����𐮂��Ă����K�v������܂��B
�����m�[�}�Ɛf�f���ꂽ��ACT��MRI�Ń����p�߂�����ւ̓]�ڂ̗L���ׂ܂��B
- �����p�߂ւ̓]�ڂׂ邽�߂ɃZ���`�l�������p�ߐ������s��
�����m�[�}�́A�Z���`�l�������p�߂ւ̓]�ڂ̗L�����������Ԃɉe�����y�ڂ��d�v�Ȉ��q�ł��邱�Ƃ����炩�ɂȂ��Ă��܂��B�u�畆������ᇃK�C�h���C���v�ɂ��ACT�Ń����p�ߎ�傪�Ȃ����Ƃ��m�F����Ă���A�������̌�����0.8mm�ȏ�̃����m�[�}�ɑ��ẮA�Z���`�l�������p�ߐ��������{���邱�Ƃ���������Ă��܂��B�Z���`�l�������p�ߐ����ɂ���āA�������Ō��Ȃ��Ƃ킩��Ȃ������̓]�ڂ������ł����ꍇ�́A���݂̓����p�ߊs�����s�킸�A�p��⏕�Ö@�Ƃ��čRPD-1�R�́u�j�{���}�u�v�u�y���u�����Y�}�u�v�A�܂���BRAF�j�Q��{MEK�j�Q��u�_�u���t�F�j�u�{�g�����`�j�u�v�̎g�p���������܂��B
- BRAF��`�q�ψقׂ�
�i�s����BRAF�j�Q��+MEK�j�Q��u�_�u���t�F�j�u�{�g�����`�j�u�v�u�G���R���t�F�j�u�{�r�j���`�j�u�v�A�܂��͏p��⏕�Ö@�u�_�u���t�F�j�u�{�g�����`�j�u�v���g�p����ꍇ�ABRAF��`�q�ψق��z���ł��邱�Ƃ������ƂȂ�܂��B���̂��߁A��p��ɃZ���`�l�������p�ߓ]�ڂ����������Ƃ��ɁA���̂���BRAF��`�q�ψٗL������������K�v������܂��B
�y�X�e�[�W���ށz
��ᇁi����j�̌����A��ᇂ̗L���A�����p�߂�����ւ̓]�ڂɂ��X�e�[�W�T����W�ɕ������܂��B�ȉ��ɊȕւɋL�ڂ��܂��B
| �E�X�e�[�W�T�@ | ��ᇂ̌������Q�����ȉ��Œ�ᇂɗL���͖��Ȃ� |
| �E�X�e�[�W�U�` | ��ᇂ̌������P�`�Qmm�A��ᇂ��� |
| ��ᇂ̌������Q�`�Smm�A��ᇂȂ� | |
| �U�a | ��ᇂ̌������Q�`�Smm�A��ᇂ��� |
| ��ᇂ̌������Smm�ȏ�A��ᇂȂ� | |
| �U�b | ��ᇂ̌������Smm�ȏ�A��ᇂ��� |
| �E�X�e�[�W�V�@ | ��ᇂ̌����Ɋւ�炸�A�����p�߂�畆�]�ڂ����� |
| �E�X�e�[�W�W�@ | ��ᇂ̌����Ɋւ�炸�A�����ւ̓]�ڂ����� |
�y���@�Áz
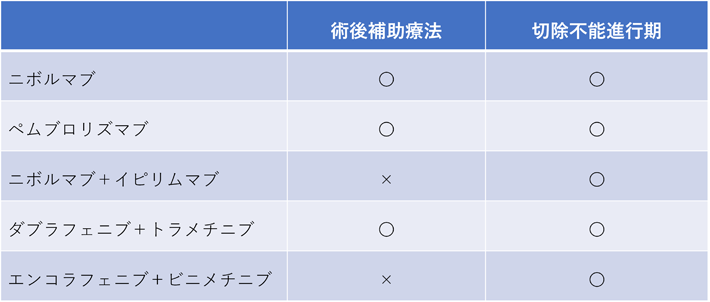
- �����p�ߓ]�ڂ�����X�e�[�W�V�ł͏p��⏕�Ö@��
��p��A�����p�߂�畆�]�ڂ�����X�e�[�W�V�ɑ��āA�p��⏕�Ö@�Ƃ���BRAF��`�q�ψق��A���ȂƂ��ɍRPD-1�R�́u�j�{���}�u�v�u�y���u�����Y�}�u�v�A�܂���BRAF��`�q�ψق��z���ł���RPD-1�R�̂�������BRAF�j�Q��+MEK�j�Q��u�_�u���t�F�j�u�{�g�����`�j�u�v���P�N�Ԏg�p���邱�ƂɂȂ�܂��B�����m�[�}�̐i�s�x�́A����̉��ւ̍L����łȂ������ŕ]�����܂��B�傫���L�����������m�[�}�ł��A�������\����ɂƂǂ܂��Ă���A�]�ڂ��Ȃ����Ƃ������A�؏������Ŏ��Â͏I�����܂��B����A���w�̓����炢�̑傫���̃����m�[�}�ł��A����オ���Ă���悤�ȏꍇ�́A���Ȃ�̊m���Ń����p�ߓ]�ڂ��N�����Ă���Ƃ����Ă��܂��B
- �X�e�[�W�U�a�A�U�b�ɂ��p��⏕�Ö@���g��
��L�ɋL�ڂ����悤�ɃX�e�[�W�V�ɑ��ďp��⏕�Ö@���s���Ă��܂����A�ߔN�����p�߂�畆�]�ڂ̂Ȃ��X�e�[�W�UB�Ȃ�тɇUC�ɑ��āA�u�y���u�����Y�}�u�v���p��⏕�Ö@�Ƃ��ĂP�N�Ԃ̓��^�ƂȂ�܂������F������܂����B���̂悤�Ɉ������F��̎��Â̓X�e�[�W�̑����i�K����Ö@���s���������ɂȂ��Ă��܂��B
- �i�s���̎��Â͐V���
�����ւ̓]�ڂ��������Ƃ��A���܂ł́u�_�J���o�W���v���g�p����Ă��܂����B�������A�u�_�J���o�W���v�̌��ʂɂ��ẮA�P�܂ł̑t������5�`20���Ƃ���Ă�����̂́A�قƂ�ǂ������t���iPR�j�ł���A�������Ԃ̉������ʂ��قƂ�ǔF�߂��Ă��܂���B���w�Ö@�ɑ傫�Ȍ��ʂ͖]�߂Ȃ���Ԃ����N�����Ă��܂����B���������Ȃ��A2014�N9���ɍRPD-1�R�̖�u�j�{���}�u�v�����E�ɐ�삯�Ė{�M�ŏ��F����A���̌�l�X�ȐV�o�ꂵ�Ă��܂����B���݁A�Ɖu�`�F�b�N�|�C���g�j�Q�́u�j�{���}�u�v�ȊO�ɁA�RPD-1�R�́u�y���u�����Y�}�u�v�ACTLA-4�R�́u�C�s�����}�u�v���g�p����A���݂ł͍RPD-1�R�́{�RCTLA-4�R�́u�j�{���}�u�{�C�s�����}�u�v�����^�ł��܂��B����ABRAF��`�q�ψق��z���ł���A���q�W�I���BRAF�j�Q��+MEK�j�Q��u�_�u���t�F�j�u�{�g�����`�j�u�v�u�G���R���t�F�j�u�{�r�j���`�j�u�v���؏��s�\�i�s��Ɏg�p����Ă��܂��B
BRAF��`�q�ψق��z���ł���ΖƉu�`�F�b�N�|�C���g�j�Q��Ȃ�тɕ��q�W�I��̗��������ÑI�����ƂȂ�܂����A�ǂ�����Ɏg�p���邩�ɂ��Ă͋c�_������A�X�̊��҂���̏��Q�l�Ɏ��Õ��j�����߂Ă����܂��B
�������F��Ŏg�p������܂̓K���g�p
�y���ː����Áz
- �]�]�ڂ⍜�]�ڂ��������Ƃ��Ɋ��p
�����m�[�}���]�ɓ]�ڂ��Ă���ꍇ�́A���ː����Â��I������܂��B�]�̌��ǂɂ͌��t�]�֖�Ƃ�������Ί֏��������āA��܂Ȃǂ����B���ɂ����Ȃ��Ă���̂ł��B�������A�Ɖu�`�F�b�N�|�C���g�j�Q��╪�q�W�I��̔]�]�ڂւ̌��ʂ�����Ă���A���ː����Âƍ��킹�����Ö@�Ȃǂ���������܂��B�܂����ɓ]�ڂ����ꍇ���A���ː����Â��s���܂��B�]�]�ڂ⍜�]�ڂɑ��Ă̕��ː����ẤA�Ǐ��̏Ǐ�𐧌䂷��Ƃ����Ǐ�ɘa�̖ړI�������܂��B�]�]�ڂɂ���Č��ꂽ���ɂ�f���C�A�܂����т�▃ჂƂ������_�o�Ǐ��A���]�ڂŋN����ɂ݂Ȃǂ��y�����܂��B
�Ĕ��E�]�ڂɔ�����
- �������Ă��]�ڂ���m���������̂ŁA���ߑ��߂̑Ώ��ł��[���̂������Â�
�����m�[�}�́A���ǂ�ʂ��Ă��]�ڂ���u���s���]�ځv�ƁA�����p�ǂ���ē]�ڂ���u�����p�s���]�ځv�������ɋN���₷���Ƃ������i�������Ă��܂��B���Âɂ������Ă̓Z���`�l�������p�ߐ������s���A�]�ڂ�����Ζ��g�p�����p��⏕�Ö@���s���܂��B�����������p�ߓ]�ڂ�������Ȃ���������S�Ȃ̂��Ƃ����A������ł͊�Ԃ��Ƃ͂ł��܂���B����̌�����������x�i3.�Omm�ȏ�j�����ƁA���ǂ�ʂ��ē����ɓ]�ڂ���m���������Ȃ邽�߂ł��B�����m�[�}�́A�ق��̔畆����ƈقȂ�A�f�f���ꂽ���_�Ō��������o�債�Ȃ���Ȃ�Ȃ�����ł��B�ł�����A���̔F���������Ď��Â���ւ̑Ώ������Ă����Ȃ��ƁA�Ή����Ԃɍ���Ȃ��Ƃ������Ƃ�����܂��B���Ƃ��A���Ì��ʂ��v���ȏ�Ɋ��҂ł��Ȃ������Ƃ��A������͊ɘa�P�A�a���ŗ×{�������Ƃ�����]�������Ă����Ƃ��Ă��A�ɘa�P�A�a���ɓ���ɂ͎��Ԃ�������܂��B�葱����i�߂�Ԃɕa�i�݁A��]����ɘa�P�A�����Ȃ��܂ܖS���Ȃ�Ƃ������Ƃ�����܂��B�������A�����m�[�}�Ɛf�f���ꂽ����Ƃ����Ĕߊς��邱�Ƃ͂���܂��A�a�ق��̂���Ɣ�ׂċ}���ɐi�ނ��Ƃ����邽�߁A���ւƑΉ����l���Ă������Ƃ��K�v�ł��B

